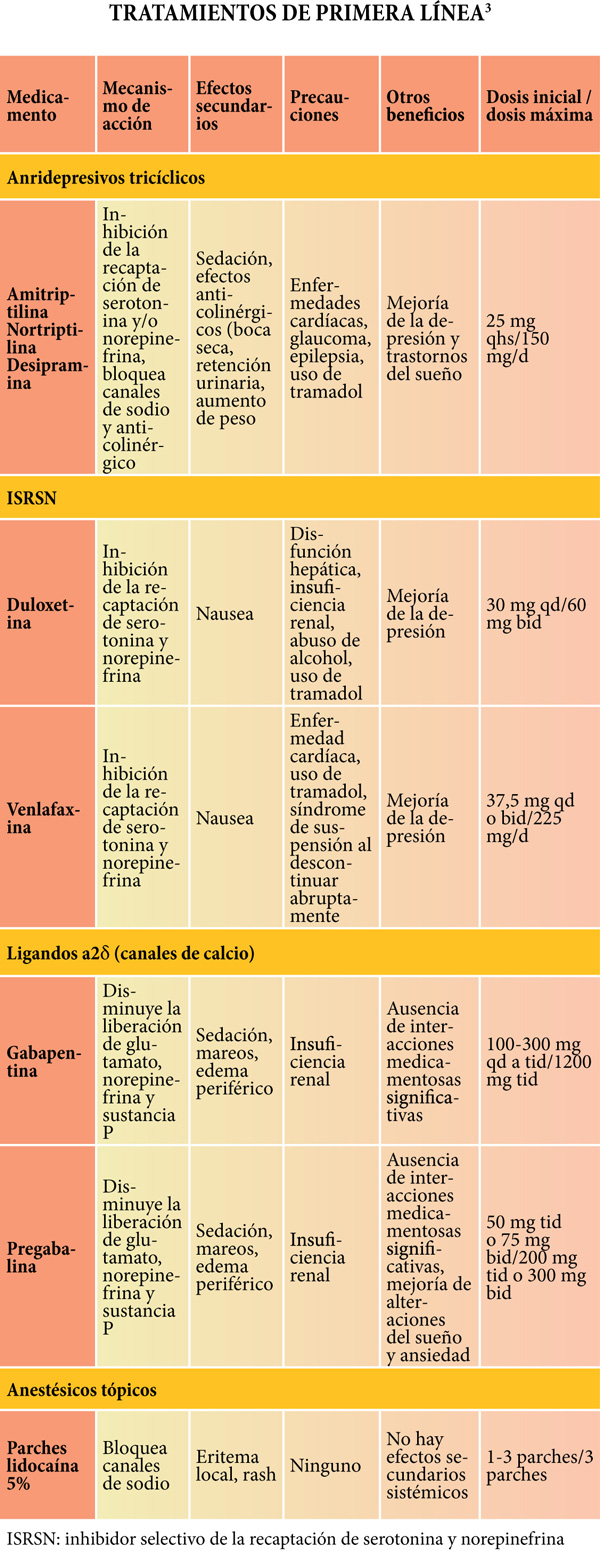
Dolor neuropático
El dolor crónico se clasifica en tres categorías amplias:
- dolor nociceptivo (DNo), que implica una lesión o daño tisular,
- dolor neuropático (DNe), que implica dolor causado por daño o enfermedad del sistema somatosensorial,
- dolor mixto (DMx), que indica la coexistencia del dolor nociceptivo y neuropático.1
El DNe es definido por la Asociación Internacional para el Estudio del Dolor (IASP – International Society for the Study of Pain) como: “dolor iniciado o causado por una lesión o enfermedad del área somatosensorial del sistema nervioso”.2
El DNe es una descripción clínica y no un diagnóstico, por tanto requiere que se demuestre una lesión o enfermedad que cumpla con los criterios diagnósticos neurológicos establecidos. El término lesión es comúnmente usado cuando los estudios de investigación diagnósticos (ej: imágenes, neurofisiología, biopsias, laboratorios) revelan una anormalidad o cuando hay un traumatismo obvio.
El término enfermedad es comúnmente usado cuando la causa de la lesión es conocida (ej: ACV, vasculitis, diabetes mellitus, anormalidades genéticas). Por somatosensorial se entiende información del organismo como tal, incluyendo los órganos viscerales y no información sobre el mundo externo (ej: visión, audición, olfación).2
Estímulos diversos que produzcan daño en el sistema nervioso periférico o central pueden llevar al desarrollo de dolor neuropático, sin embargo las manifestaciones clínicas del dolor son similares, a pesar de presentarse con diferentes síndromes y tener diversas causas.3
El DNe es causado por cambios en la expresión y función de receptores, enzimas y canales iónicos voltaje dependientes en nervios periféricos y neuronas en los ganglios dorsales, así como en sinapsis de las vías nociceptivas en el sistema nervioso central.4,5
Numerosos estudios han mostrado que el DNe puede afectar adversamente la calidad de vida relacionada a la salud del paciente, incluyendo su funcionamiento físico y emocional, estando asociado con costos sociales sustanciales.


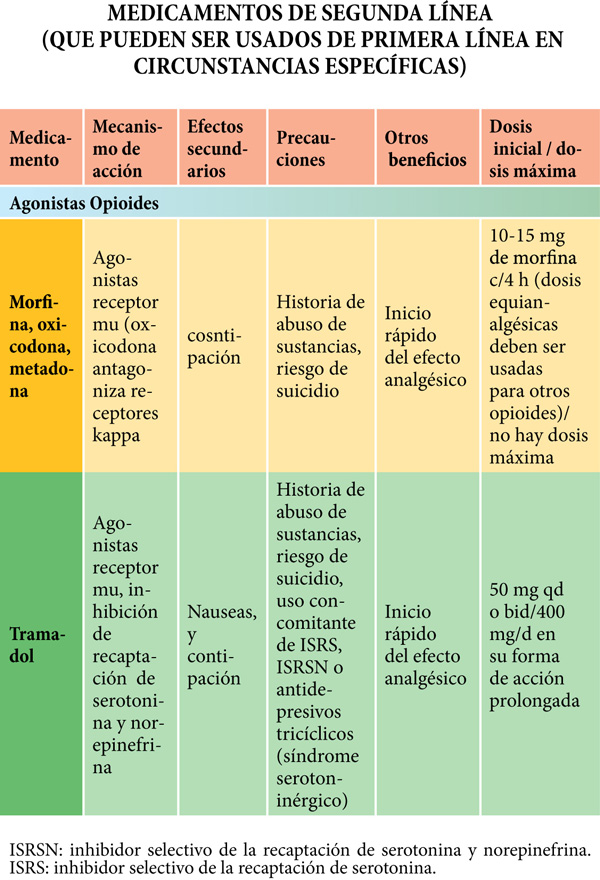
Medicamentos de segunda línea
El tramadol y los analgésicos opioides han mostrado eficacia en varios ensayos clínicos en pacientes con diferentes tipos de DNe. Las preocupaciones concernientes a la seguridad de su uso a largo plazo como medicamentos de primera línea, han hecho que se recomiende el tramadol y los opioides solamente en los pacientes que no han respondido a medicamentos de primera línea. Sin embargo, en pacientes con DNe agudo, DNe asociado a cáncer o exacerbaciones episódicas de DNe severo, estos medicamentos pueden ser empleados inicialmente para alivio rápido del dolor, siempre y cuando simultáneamente se titule alguno de los medicamentos usados de primera línea.8
Medicamentos de tercera línea
Muchos otros medicamentos han mostrado eficacia en el tratamiento del DNe, ya sea en ensayos clínicos individuales o inconsistentemente a lo largo de varios ensayos clínicos. Estos medicamentos deben ser reservados a pacientes que no han respondido adecuadamente a medicamentos de primera o segunda línea. Entre estos se incluyen algunos antidepresivos (bupropion, citalopram y paroxetina), algunos anticonvulsivantes (carbamazepina, lamotrigina, oxcarbazepina, topiramato y ácido valproico), capsaicina tópica a bajas concentraciones, dextrometorfano, memantina y mexiletina.7
Dolor neuropático central
Pocos ensayos clínicos han sido conducidos en pacientes con DNe causado por lesiones en el sistema nervioso central, los resultados de esos ensayos y la experiencia clínica sugieren que esas condiciones pueden llegar a ser mucho más refractarias al tratamiento que el DNe periférico.9 Se ha demostrado eficacia de los antidepresivos tricíclicos para el DNe central post accidente cerebro vascular (ACV) y del tramadol para lesiones de médula espinal.10 Los canabinoides han mostrado eficacia en el tratamiento del DNe en la esclerosis múltiple, pero el uso de canabinoides está limitado debido a su poca disponibilidad y preocupaciones inherentes al riesgo de abuso y potencial para producir psicosis en personas de alto riesgo. Los pacientes con DNe central que no respondan a este tipo de tratamientos, pueden ser iniciados en agentes de primera o segunda línea utilizados para DNe periférico, a excepción de la lidocaína tópica que no se emplea en esos casos.11
Desarrollos recientes
Existe evidencia de acuerdo a resultados de varios ensayos clínicos controlados que sugieren un posible rol en el manejo del DNe, del uso de la toxina botulínica12, parches de capsaicina de alta concentración13, lacosamida14 y algunos inhibidores selectivos de la recaptación de serotonina como el escitalopram.15 Sin embargo esta información no ha sido concluyente y se requiere de mayor investigación que demuestre su efectividad en el manejo de DNe.
Terapia de combinación
La mayoría de los ensayos clínicos controlados han estudiado los efectos de medicamentos individuales en el DNe, sin embargo, ninguna de las medicaciones han sido universalmente efectivas. Adicionalmente, estos medicamentos proveen de alivio parcial del dolor y los efectos adversos muchas veces impiden escalar las dosis. Por tanto, en la práctica clínica es común el uso de dos o más medicamentos, empleados de forma combinada, para posiblemente lograr un efecto aditivo beneficioso y disminuir los efectos adversos observados con el uso de un solo medicamento.8 Ensayos clínicos controlados que han estudiado combinaciones de gabapentina y morfina de liberación extendida16, gabapentina y oxicodona17, pregabalina y oxicodona18, nortriptilina y gabapentina,19 pregabalina y lidocaína tópica (5%)20, indican un posible rol para el tratamiento combinado, sin embargo se necesita realizar estudios clínicos adicionales que permitan desarrollar guías terapéuticas, que permitan identificar cual es la combinación y el tipo de paciente que se beneficiaría más de este tipo de polifarmacia racional.
Terapia intervencionista
Usualmente el manejo intervencionista es considerado en pacientes que no responden o responden parcialmente al tratamiento convencional. La estimulación nerviosa eléctrica transcutánea (TENS), a pesar de la poca evidencia que existe para su uso, es empleada en algunos pacientes que perciben beneficio de esta técnica no invasiva.
Las técnicas de neuroestimulación como la estimulación de médula espinal, es eficaz en pacientes con síndrome doloroso regional complejo y síndrome de cirugía de espalda fallida. La estimulación de corteza motora es eficaz en pacientes con dolor central post-ACV. Bloqueos nerviosos o bloqueos epidurales son recomendados en pacientes con neuralgia post-herpética, radiculopatía y síndrome de cirugía de espalda fallida.
Los bloqueos nerviosos simpatéticos son recomendados en pacientes con neuralgia postherpética y síndrome doloroso regional complejo. La administración intratecal con bombas de infusión de opioides, ziconotida y anestésicos locales, puede ser utilizado en casos severos de neuralgia postherpética, síndrome doloroso regional complejo, síndrome de cirugía de espalda fallida, neuropatía diabética dolorosa y lesiones de médula espinal21.
Referencias
- Baron R. Mechanisms of disease: neuropathic pain – a clinical perspective. Nat Clin Pract Neurol 2006;2:95-106.
- IASP. IASP Taxonomy: Pain Terms. http://www.iasp-pain.org/AM/Template.cfm?Section=Pain_Defi…isplay.cfm&ContentID=1728#Neuropathicpain (accesado el 27-07-11).
- Baron R, Binder A, Wasner G. Neuropathic pain: diagnosis, pathophysiological mechanisms, and treatment. Lancet Neurol 2010;9:807-19.
- Scholz J, Woolf CJ: The neuropathic pain triad: neurons, immune cells and glia. Nat Neurosci 2007;10:1361-8.
- Reichling DB, Levine JD: Critical role of nociceptor plasticity in chronic pain. Trends Neurosci 2009, 32:611-8.
- Baron R. Neuropathic pain: clinical, vol 5. In: Basbaum AI, Kaneko A, Sheperd GM, et al (eds). The Senses: a Comprehensive Reference. Amsterdam: Elsevier, 2008:865-900.
- Dworkin RH, O’Connor AB, Backonja M, et al. Pharmacologic management of neuropathic pain: evidence-based recommendations. Pain. 2007;132:237-51.
- Dworkin R, et al. Recommendations for the Pharmacological Management of Neuropathic Pain: An Overview and Literature Update. Mayo Clin Proc. 2010;85(3)(suppl):S3-S14.
- Katz J, Finnerup NB, Dworkin RH. Clinical trial outcome in neuropathic pain: relationship to study characteristics. Neurology. 2008;70:263-72.
- Norrbrink C, Lundeborg T. Tramadol in neuropathic pain after spinal cord injury: a randomized, double-blind, placebo-controlled trial. Clin J Pain. 2009;25(3):177-84.
- Vranken JH, Dijkgraaf MGW, Kruis MR, van der Vegt MH, Hollmann MW, Heesen M. Pregabalin in patients with central neuropathic pain: a randomized, double-blind, placebo-controlled trial of a flexible-dose regimen. Pain. 2008;136:150-7.
- Yuan RY, Sheu JJ, Yu JM, et al. Botulinum toxin for diabetic neuropathic pain: a randomized double-blind crossover trial. Neurology. 2009;72:1473-78.
- Simpson DM, Brown S, Tobias J. Controlled trial of high-concentration capsaicin patch for treatment of painful HIV neuropathy. Neurology. 2008;70:2305-13.
- Shaibani A, Biton V, Rauck R, Koch B, Simpson J. Long-term oral lacosamide in painful diabetic neuropathy: a two-year open-label extension trial. Eur J Pain. 2009;13:458-63.
- Otto M, Bach FW, Jensen TS, Brøsen K, Sindrup SH. Escitalopram in painful polyneuropathy: a randomized, placebo-controlled, cross-over trial. Pain. 2008;139:275-83.
- Gilron I, Bailey JM, Tu D, Holden RR, Weaver DF, Houlden RL. Morphine, gabapentin, or their combination for neuropathic pain. N Engl J Med. 2005;352:1324-34.
- Hanna M, O’Brien C, Wilson MC. Prolonged-release oxycodone enhances the effects of existing gabapentin therapy in painful diabetic neuropathy patients. Eur J Pain. 2008;12:804-13.
- Gatti A, Sabato AF, Occhioni R, Baldeschi GC, Reale C. Controlledrelease oxycodone and pregabalin in the treatment of neuropathic pain: results of a multicenter Italian study. Eur Neurol. 2009;61:129-37.
- Gilron I, Bailey JM, Tu D, Holden RR, Jackson AC, Houlden RL. Nortriptyline and gabapentin, alone and in combination for neuropathic pain: a double-blind, randomised controlled crossover trial. Lancet. 2009;374:1252-61.
- Baron R, Mayoral V, Leijon G, Binder A, Steigerwald I, Serpell M. Efficacy and safety of combination therapy with 5% lidocaine medicated plaster and pregabalin in post-herpetic neuralgia and diabetic polyneuropathy. Curr Med Res Opin. 2009;25:1677-87.
- Cruccu G, Aziz TZ, Garcia-Larrea L, et al. EFNS guidelines on neurostimulation therapy for neuropathic pain. Eur J Neurol 2007;14: 952–70.

