Terapia Ocupacional; ¿Para todos igual?
Resumen:
Desde hace más de 20 años las actividades de Terapia Ocupacional del CSM de Irun pretenden ser más terapéuticas que ocupacionales. Frente a la existencia de en ocasiones delirantemente neurotizados “proyectos terapéuticos” concretos se pretende crear, partiendo de la individualidad del paciente psicótico, un espacio desde la no-prisa en el que la transferencia y la contratransferencia consigan generar un vínculo, con la única norma básica del respeto como elemento tranquilizador tanto para pacientes como profesionales.
Este estudio observacional transversal surge como un intento de traducción de este proceso también desde la estadística; se analiza el perfil de los pacientes y los niveles de satisfacción, la individualización de programas y la correlación entre mejoría y asistencia a Terapia Ocupacional. Datos “objetivables” como intento fallido de “medir lo que no se puede medir”, que posibilitan reflexiones sobre un modelo de trabajo que pretende legitimar, también desde la clínica, la utilización del tiempo y del espacio.
Palabras clave: Terapia ocupacional, psicosis, transferencia, contratransferencia, vínculo, actividades.
Introducción
Uno de los primeros pasos de la Terapia Ocupacional surge durante la I Guerra Mundial al observar que muchos heridos graves en proceso de recuperación mejoraban su calidad de vida realizando actividades ocupacionales. Esta idea, sencilla aparentemente, permite la evolución progresiva de todo un cuerpo teórico que desarrolla el concepto de Terapia Ocupacional. Convertida recientemente en diplomatura universitaria abarca un amplio abanico en el que se incluyen aspectos tan diversos como la rehabilitación física o la atención de ancianos.
Uno de estos ámbitos de aplicación es la Salud Mental. La Terapia Ocupacional responde también en este contexto a una pregunta clave: ¿qué hacer con el tiempo y el espacio? La respuesta a esta difícil cuestión entraña generalmente grandes riesgos, siendo quizá la atención a las personas que padecen una enfermedad mental grave uno de los ámbitos más controvertidos.
La falsa premisa del “todo es terapéutico” y la posibilidad de que los medios puedan convertirse en fines en si mismos, encuadrados en contextos rígidos y estructurados dada la tranquilidad que nos generan la normas, hacen que en ocasiones las distintas intervenciones desde Terapia Ocupacional sean más “ocupacionales” que clínicamente “terapéuticas”.
La megalomanía esa pretendida cobertura de todo; cuerpo, ocio, vida sexual, dinero, gestiones-, el deseo casi compulsivo de “hacer hablar”, los falsos convencimientos -el loco artista-, la infantilización o la búsqueda insistente de un diagnóstico sirven generalmente para tranquilar más al Terapeuta Ocupacional que al propio paciente mental grave, convertido en ocasiones en un elemento secundario de un sistema que, reloj en mano, le obliga a participar en “programas”, “procesos” o “protocolos” alejados de su individualidad como sujeto.
Surge así una reivindicación, compartida por muchos profesionales, de centrar las intervenciones más en lo “terapéutico” y menos en lo “ocupacional”, posibilitando que el paciente pueda construir más con sus delirios que con sus manos, pudiendo vivir así más tranquilo. Bajo la premisa de “dejarle en paz” se pretende construir un espacio desde la no prisa en el que la transferencia y la contratransferencia consigan generar, desde la clínica, un encuadre con la única norma básica del respeto como elemento tranquilizador, tanto para pacientes como para profesionales.
Se constituye así la Terapia Ocupacional como un espacio de referencia, un lugar en el que “podemos decir cosas que no se comprenden en la calle”, en el que se “escucha” aunque no se “entienda”, en el que no se persigue ni se juzga, ni se exigen palabras o actividades y se intenta partir de lo que cada paciente, como individuo único, trae. Un lugar, en el que enmarcado en este proceso de búsqueda continua desde la individualidad, se pueden incluso “hacer cosas”.
En esta línea se enmarcaron durante años las “actividades” de Terapia Ocupacional en Irun, centrando su espacio en una reducida sala ubicada en el propio Centro de Salud Mental. Grupos flexibles, también en horarios, desde la individualidad, constituyen el día a día de una actividad en la que las reuniones semanales de los profesionales que atienden a cada paciente intentan reivindicar, pese a la presión asistencial, su papel prioritario desde la clínica.
La impresión, compartida durante años por muchos de los profesionales que trabajan o han trabajado en Irun, es que los pacientes, gracias a este espacio, mejoran su calidad de vida, encuentran tranquilidad y disminuyen sus ingresos hospitalarios. Este trabajo surge con el objetivo de reflexionar sobre los elementos que participan en todo este proceso, desde la clínica, como un intento de traducción de este lenguaje también desde la estadística.
Como elemento representativo, siendo también conscientes de su valor simbólico, se ha elegido, no por casualidad, el criterio de temporalidad. Sin querer caer en un ejercicio de tautología y teniendo en cuenta la evidente relatividad de esta traducción estadística se espera que pueda servir como un elemento más que ayude a seguir reflexionando sobre una forma de trabajo en la que sin duda creemos.
Los objetivos del estudio:
- Descripción del perfil de pacientes que acuden a Terapia Ocupacional en el Centro de Salud Mental de Irun, así como la satisfacción de los mismos.
- Determinar la existencia de programas individualizados en pacientes en Terapia Ocupacional.
- Determinar la existencia de correlación entre mejoría clínica y asistencia a programa de Terapia Ocupacional.
[su_spacer size=»30″]
Material y método
Estudio observacional transversal, muestra formada por los pacientes que acudían a Terapia Ocupacional en el Centro de Salud Mental Irun. Como criterio de inclusión se utilizó que el paciente llevase más de un año acudiendo a Terapia Ocupacional y la aceptación voluntaria de formar parte del estudio firmando un Consentimiento Informado. Mediante entrevista e historia clínica se recogió una batería de variables divididas en tres grandes bloques:
- Variables sociodemográficas: Sexo, edad, estado civil, situación laboral, convivencia y nivel de estudios.
- Variables clínicas: Diagnóstico CIE-10, (1) años de evolución de la enfermedad, tratamiento psicofarmacológico, tiempo acudiendo a Terapia Ocupacional, días que acudía, número de ingresos pre y post Terapia Ocupacional, número de atenciones urgentes en el último año, profesionales por los que era atendido el paciente y por último puntuación en la Escala de Impresión Clínica Global -CGI-(2) recogiendo gravedad de la enfermedad CGI-SI- y mejoría global -CGI-GI-.
- Nivel de satisfacción global, con el terapeuta ocupacional, con las actividades y con el centro, mediante el Cuestionario de Satisfacción Global de Alicia López -1994- diseñado para su aplicación a la población de enfermos mentales crónicos atendidos en centros de rehabilitación psicosocial, aplicando la versión de usuarios y valorando mediante escala Likert de 6 puntos el grado de satisfacción de muy insatisfecho a muy satisfecho.
Para determinar el perfil de pacientes que acuden a Terapia Ocupacional se realizó el análisis descriptivo de la muestra mediante la media con su correspondiente Desviación Standard y descripción de frecuencias. Para la medición de la satisfacción se valoró la distribución porcentual del nivel de satisfacción en los distintos campos.
Para determinar la individualización de Programas en Terapia Ocupacional, se realizó análisis univariante, donde se buscó la no correlación entre variables sociodemográficas y clínicas con el tipo de programa que seguían los pacientes medido en términos de temporalidad.
La valoración de la mejoría clínica se determinó mediante el análisis descriptivo del número de urgencias en el último año, la distribución porcentual de la mejoría global y el estudio de la variación del número de ingresos hospitalarios del paciente antes y después de acudir a Terapia Ocupacional mediante la prueba no paramétrica de rangos de Wilcoxon.
Resultados
A. Perfil de pacientes
Fueron incluidos un total de 16 pacientes -2 se negaron a participar-, mayoritariamente varones -56,3%-, entre 24 y 63 años con una media de edad de 43,13 -SD 10,1- y solteros -56,3%-, con igual distribución -18,8%- casados y separados. Desempleados en su mayoría -81,3%- y con estudios primarios -68,8%-. Ninguno de los pacientes vivía institucionalizado pero sí un 6,3% en piso protegido, siendo la convivencia más registrada con la familia de origen -56,3%-.
Al analizar las variables clínicas se evidenció que la Esquizofrenia Paranoide y el Trastorno Psicótico no Especificado constituían el 50% de los casos. Se objetivó así una mayor frecuencia de patologías del Espectro Psicótico -74,9%-, minoritariamente Trastornos de Personalidad -12,5%- y Trastornos Afectivos -12,6%-. La media de años de evolución de la enfermedad fue 16,38 -SD 6,87- y la media de años acudiendo a TO fue de 5 años -SD 4,2-, siendo lo más observado que los pacientes acudiesen al centro 5 días a la semana -el centro no abre los fines de semana-. Todos los pacientes se encontraban en el momento de la realización del estudio tomando algún psicofármaco y tratados por un psiquiatra; el 18,8% solo por este y el 81,2% por psiquiatra y personal de enfermería especializada.
Al valorar la satisfacción destacar que en ninguno de los items recogidos se registrara ninguna opinión de Muy Insatisfecho ni Bastante Insatisfecho, obteniéndose todos los valores de satisfacción entre Muy Satisfecho y Algo Insatisfecho. La satisfacción general es en un 81,3% de los pacientes de Muy Satisfecho, 12,5% Bastante Satisfecho y un 6,3% Algo Satisfecho. Los resultados de satisfacción con el terapeuta, actividades y centro se muestran en la Tabla 1.
[su_spacer size=»30″]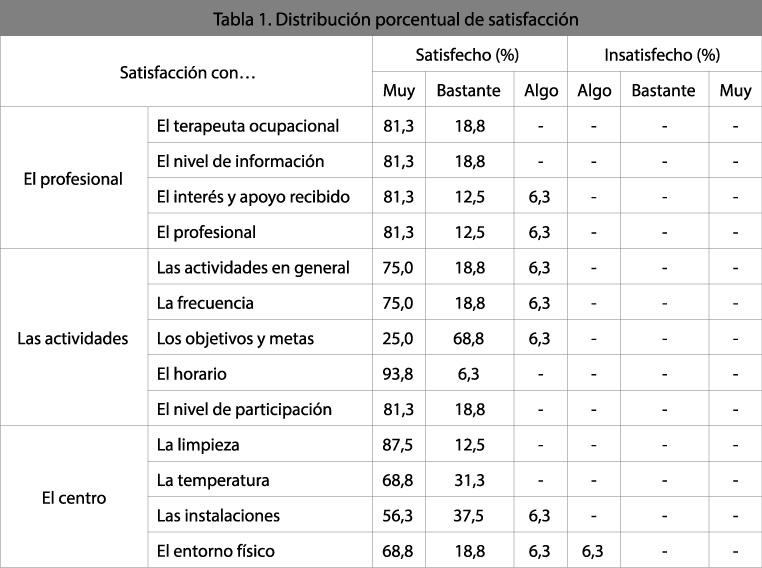 [su_spacer size=»30″]
[su_spacer size=»30″]
B. Individualización de programas en Terapia Ocupacional
Como criterio para determinar la individualización del programa se eligió la temporalidad. Se compararon así las variables sociodemográficas y clínicas con el número de días que los pacientes acudían a Terapia Ocupacional y los años en la misma.
En el análisis por sexos no se encontraron diferencias respecto al número de días de la semana entre varones y mujeres (p=0,261), pero si se objetivó que las mujeres llevaban más años en terapia ocupacional, con una media de 7,43 años (p=0,037). Según la edad no se encontró ninguna relación entre esta y los días de la semana que acudían (p=0,834) ni con los años en Terapia Ocupacional (p=0,326). Tanto los días que los pacientes acudían a Terapia ocupacional como los años que llevaban en ésta resultaron también independientes del resto de variables sociodemográficas; estado civil (p=0,563 y p=0,150), situación laboral (p=0,177 y p=0,473), convivencia (p=0,920 y p=0,719) y nivel de estudios (p=0,082 y p=0,211).
En lo referente a las variables clínicas, no se encontró tampoco ninguna correlación entre el diagnóstico y los criterios de temporalidad de asistencia de los pacientes (p=0,806 y p=0,423). En la Tabla 2 se muestra la media de días y años distribuida por diagnóstico. (Tabla 2. ANOVA: Diagnóstico y Tiempo en Terapia Ocupacional). Resultaron independientes también con los días en acudir a Terapia Ocupacional y los años en la misma el resto de las variables clínicas; los años de evolución de la enfermedad (p=0,438 y p=0,136) y el número total de ingresos (p=0,231 y p=0,871).
[su_spacer size=»30″]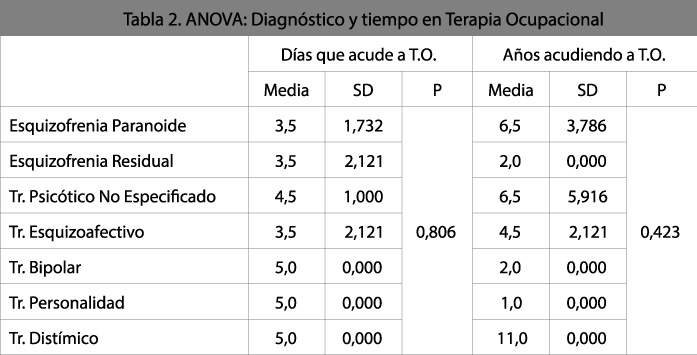 [su_spacer size=»30″]
[su_spacer size=»30″]
C. Mejoría Clínica
Se evidenció mejoría clínica en los pacientes que acudían a Terapia Ocupacional dado que:
- La media de las atenciones urgentes precisadas por estos pacientes en el último año había sido menor de una -media 0.81 SD 1,276-, siendo el valor más repetido el de cero, esto es, no tener ninguna atención urgente.
- Se objetivó que respecto al estado inicial un 37,5% se encontraban mucho mejor y el mismo porcentaje levemente mejor, por lo tanto un 75% habían experimentado mejoría, un 18,8% no habían tenido cambios y tan solo 6,3% se encontraban mucho peor.
- Como último indicador de mejoría se compararon mediante la prueba no paramétrica de Wilcoxon la variación respecto de los ingresos pre y post Terapia Ocupacional. Inicialmente se observó cómo la media de los ingresos previos había sido de 3,63 -SD 3,845- y cómo los ingresos posteriores fueron de 0,50 -SD 0,894-, viéndose por tanto, de forma estadísticamente significativa (p=0,003) que en un 81,25% de los casos los ingresos habían disminuido. (Tabla 3. Wilcoxon; Variación del número de ingresos).
[su_spacer size=»30″] [su_spacer size=»30″]
[su_spacer size=»30″]
Discusión
Puede que fuera el contacto con alguien conocedor de la estadística el que, tras superar las resistencias de gran parte del equipo en este sentido, nos animara a asumir el reto de intentar traducir impresiones de mejoría clínica compartidas durante años en el día a día con los pacientes que acuden a Terapia Ocupacional del Centro de Salud Mental de Irun acompasándolas al ritmo de datos más “objetivables”, petición esta en ocasiones reiterada también de forma más o menos concreta desde determinados ámbitos. O quizá fuera tan solo el poder compartir reflexiones de un modelo de trabajo de Terapia Ocupacional que pretende legitimar, también desde la clínica, la utilización del tiempo y del espacio de una forma terapéutica, ante la tentación de poder ser identificado en ocasiones más por la ausencia de todo aquello que es psicofármaco o psicoterapia codificada como tal en los registros, que por su propia esencia o identidad.
El centro de Terapia Ocupacional de Irun pretende “dar un lugar” que pueda ser vivido como “tranquilizador” por el paciente mental grave; un lugar en ocasiones para el delirio, la angustia o la impotencia. Un lugar donde, a través de la transferencia y no desde la obligatoriedad, se pueda construir un espacio nuevo difícil de crear en un entorno -familiar, social o laboral- generalmente angustiado y desbordado. Porque, si vivir es complicado “per se” para los neuróticos, ¿qué puede ser para las personas con una psicosis grave?
Así, desde hace más de 20 años, este pequeño espacio pretende convertirse para las personas que acuden, de forma diaria o no, en centro de referencia orientado a un paciente psicótico del que tan solo percibimos una pequeña parte de su iceberg psíquico. 20 pacientes un año, 18 otro, 23 el siguiente…, divididos en dos grupos con un único terapeuta ocupacional quien aborda las primeras entrevistas para posibilitar el encuadre adecuado, inician una andadura en la que se pretende, “solamente”, pero con mayúsculas, “acompañarles”.
Este trabajo surge con el objetivo de reflexionar sobre los elementos que participan en esta andadura, desde la clínica, como un intento de traducción de este lenguaje también desde la estadística.
Así, de los 18 pacientes a los que se les informó de los objetivos del estudio 16 fueron finalmente los incluidos tras dar su consentimiento. Dos, por el contrario, se negaron desde un principio a participar; “No me gustan estas cosas” y “¡A saber qué harán luego con eso!” fueron las frases que nos recordaron, ya de entrada, la enorme fragilidad y el riesgo de reactivaciones paranoides en pacientes mentales graves ante cualquier cuestionario o protocolo de recogida de datos.
Mayoritariamente varones -56,3%-, hecho repetido en los datos epidemiológicos de la población grave atendida en los recursos sanitarios, con un abanico de edad de 24 a 63 años, incluyendo a pacientes que han “agotado” plazos en otros dispositivos, y con una edad media de 43 años que pudiera hacer recordar la repetida historia de un “silencio” familiar roto tras el fallecimiento de unos padres ya mayores. La mayoría de solteros -56,3%- perfila quizá la peculiar forma de no-relación del paciente psicótico, completo, megalómano, autosuficiente como traducción de la inquietante ausencia de deseo en la psicosis.
Y es que en cuestiones de relación, ¿se puede tener dificultad para hacer algo que no se necesita o desea?, pregunta tantas veces repetida frente a la tranquilidad ofrecida por escalas que pretenden cuantificar la “dificultad de relacionarse” o el riesgo de usar nuestros propios códigos personales como espejo de lo que queremos para el paciente, cogiendo aquí prestada la expresión freudiana “¡ya quisiéramos para nosotros la salud que deseamos para él!”.
El desempleo -81,3%- de muchos “minusválidos con carné” -en palabras de uno de los pacientes-, la dificultad de adecuación a un trabajo protegido -señalar aquí la exigencia a lo psíquico tan cercana a veces del juicio de valor y tan alejada del entendimiento quizá más propenso a la empatía de otras discapacidades físicas- y el porcentaje de estudios primarios -68,8%-, muchos reivindicados como “fracaso escolar”, recordaría el deterioro cognitivo, los problemas de concentración y las dificultades de relación universal de la psicosis, tan alejadas del falso mito del “loco inteligente” como del “loco” que no lo es. En lo referente a la convivencia la mayoría convive con sus familias de origen -56,3%-, en ocasiones como única opción y con un nivel de autonomía relativo, ante la ausencia de alternativas reales de pisos protegidos -6,3%- u otros dispositivos de apoyo en este sentido.
En lo relativo a las variable clínicas, y en lo referente a los diagnósticos CIE-10,(1) en ocasiones vividos más como exigencias de un sistema que tiende a unificar, se objetiva una mayor frecuencia de patologías del espectro psicótico -79,9%-, siendo el Trastorno Psicótico no Especificado y la Esquizofrenia el 50%. Huyendo de etiquetas que pudieran quizá “dar por hecho” muchas cosas, como si a través de ellas se pudiera definir y concretar la esencia de un individuo en visión de túnel,(3) se entiende la Esquizofrenia como una forma peculiar de relacionarse con uno mismo y con el mundo, un enigma, un significante muy maltratado y en ocasiones especialmente criminalizado.
Un 12,5% de los pacientes “cumplirían criterios” (….) de Trastorno de Personalidad como diagnóstico principal y un 12,6% de Trastornos Afectivos. Evidentemente aquí, al margen de tendencias más o menos pasajeras -admitamos la existencia de modas en las nuevas clasificaciones- el estudio lacaniano de la estructura mental dividida en Psicosis, Neurosis y Perversión permite rescatar entre estos diagnósticos verdaderas estructuras psicóticas sin brotar en ausencia de delirios o alucinaciones floridas a nivel sintomático. Señalar también en este sentido la no presencia de patologías neuróticas francas dada la muy diferente relación con el mundo, con el Otro, y la no simbolización del lenguaje por el paciente psicótico -hablar al paciente psicótico pensando que nos entiende es un error, cuestión clave desarrollada ya en la obra de Lacan-. Es por ello que la figura del terapeuta ocupacional reivindica su protagonismo a la hora de proteger al grupo -de ahí la importancia de las primeras entrevistas- entendiéndose como único criterio de exclusión toda actitud que altere la convivencia e impida la terapia diferenciada de cada individuo en este peculiar encuadre grupal. Terapia “en” grupo, a diferencia de terapia “de” grupo y “del” grupo. Señalar en este sentido la presencia de “casos imposibles”, etiqueta generada en ocasiones como espejo de una contratransferencia difícilmente soportable. Ante el riesgo de identificar esta expectativa catastrófica con el mismo individuo el valor del respeto se reivindica también como elemento tranquilizador, simple y complejo, que da protección y serenidad tanto a pacientes como a profesionales.
Los años han sido testigos de intentos, planteados de una u otra forma, de agrupar siguiendo criterios idiomáticos, de edad, de nivel de deterioro, de género… pero la peculiar forma de no-relación de la psicosis ha terminado descartando esta posibilidad. Conscientes de no ser, quizá en estos tiempos, políticamente correctos surgen las preguntas; ¿Es más clínico, por ejemplo, trabajar solo con “primeros brotes”? ¿Para quién puede resultar “tranquilizador”? La reivindicación de cada grupo, diferente, al igual que lo es cada individuo, adquiere en ocasiones efectos terapéuticos insospechados; vale más la palabra de un compañero, su “eco terapéutico”, que la del propio profesional ya que lo que decimos nosotros, admitamos lo vacío del extremo “yo ya le he dicho”, no es lo importante puesto que el paciente mental grave acude a ser “escuchado” pero no “dicho”.
En lo referente a la temporalidad, concepto que intentaremos desarrollar más adelante, la media de años de evolución de la enfermedad fue de 16,38 y la media de años acudiendo a Terapia Ocupacional fue de 5. Lo más observado fue también que los pacientes acudieran a Terapia Ocupacional 5 días por semana, evidentemente de forma voluntaria. El tratamiento psicofarmacológico y las consultas por parte del psiquiatra y del personal de enfermería especializada del CSM -81,3% atendidos también por enfermería- constituyen un elemento de importante valor en las reuniones semanales del equipo terapéutico que sirven además para la presentación inicial de los casos.
Respecto a los niveles de satisfacción, una primera lectura respecto al profesional, las actividades y el centro señalarían una alta valoración general por parte de los pacientes. Resulta lícito reconocer la sensación compartida durante años de que los pacientes valoran el lugar, su trabajo, y consiguen vivir más tranquilos y menos angustiados. Pero cuesta no obstante aceptar la plenitud de estas valoraciones; llama la atención la poca crítica -¿por qué descartar un temor a puntuar bajo?-, la adecuación de la escala pese a su “validación” -¿hay escalas para todo?- o si la “percepción psicótica” tiende por el contrario a puntuar exageradamente bien.
Respecto a las actividades y el trabajo del terapeuta, un convencimiento: cuanto más sutil sea nuestra pretensión más terapéutico será el trabajo. Si nosotros con nuestro discurso y actitud “llenamos” el espacio, difícilmente los pacientes podrán desplegar sus vidas y sus palabras… incluso una pregunta puede ser vivida como agresión. La Terapia Ocupacional en el CSM de Irun pretende ser por ello un taller de la palabra, de sus palabras, y para que puedan llegar a traerlas debemos ser muy minuciosos, muy respetuosos, poco normativos -lo mínimo-, nada exigentes.
Desde una relación transferencial -utilizada a veces la “confianza” como mal sinónimo-, que no se da de una forma consciente, desde la clínica, el paciente puede depositar sus palabras de angustia, o sus silencios -como aquel paciente que permaneció meses de pie, sin decir nada…, y con el que se tuvo que vencer la ansiolítica tentación de “hacerle hablar”-, frente a lo tranquilizador de la norma -para el que la impone-, la omnipotencia -¡qué difícil resulta tolerar la incertidumbre!-, el juicio de valor -a veces tan socorrido-, el consejo -dar consejos es exigir, otra forma de agredir-, el “entender” -¿acaso se puede entender un delirio?-, la pedagogía -en ocasiones en el extremo opuesto a la clínica-, la infantilización -son personas adultas-, el acto bienhechor -tan cercano a la caridad o a un “amo” bondadoso y tan alejado también de la clínica- o un siempre peligroso “sentido común”. Como una pista de aterrizaje que no puede estar “ocupada” pero sí preparada para recibir aviones, la “nada” pretende ser la oferta clave de este lugar. A partir de ahí, todo, todo lo posible.
“¿Pero qué he hecho yo para que me obliguen a hacer trabajos manuales?” o “¿No será usted uno de esos que quieren que hagamos cosas?”. Los pacientes que acuden al centro hacen en ocasiones severa crítica de que se llame terapia al simple hecho de leer libros, ver películas o hacer trabajos manuales, cuentas o caligrafía. Y nosotros compartimos esa crítica. Y es que sin duda cualquier actividad puede ser una buena compañía, incluso un vehículo, pero nunca un fin en sí mismo. Bien distinto es la realización de cualquier tipo de actividad a demanda para observar con delicadeza los “visos” de deseo en unas vidas “obturadas” -la relación de la psicosis con el deseo es cuanto menos peculiar y difusa- ante el riesgo de obturar más “poniéndoles” a hacer cosas. Y en este contexto de rescate del deseo, una paciente que es peluquera corta el pelo a sus compañeros, otra que dio clases de francés lo enseña a quien se lo pide, otro paciente arregla una bici, otro graba canciones, otro prepara su comida diaria, el que fue electricista repara si quiere, otro pinta -un paciente terminó viviendo de su obra, pero constituye, frente al falso tópico del “loco artista”, una excepción-, otra lee, otro hace las compras, otra conversa, otro vacila y otro, en cuanto a “hacer”, no “hace” nada. Y aunque raramente haya dos que “hagan” lo mismo frecuentemente hay dos que “vinculan” -¡entendiendo este vínculo en un paciente psicótico como un éxito!-, entre ellos, con el lugar y con los profesionales pudiendo mejorar así su calidad de vida dentro y fuera de un lugar que intenta ser vivido más de una manera “terapéutica” que “ocupacional”. Todo ello para que los pacientes puedan construir-se o re-construir-se con una labor terapéutica que pretende, al igual que los fármacos, la tranquilización, la disminución de la angustia o una buena convivencia, por qué no, con las voces si estas no ceden.
Respecto a la valoración del local -ver foto-, y pese a que las puntuaciones siguen siendo altas, puede apreciarse quizá una ligera menor estima. Y aunque siempre conviene recordar aquella máxima también lacaniana de que no importa el encuadre sino el discurso se sigue echando de menos quizá un mayor espacio.
Como actividad complementaria se les propuso a los 16 pacientes que intentaran definir con una palabra lo que ese “lugar” significaba en sus vidas. Estos fueron los resultados: “confianza”, “bienestar”, “tranquilidad”, “respeto”, “cariño”, “evadirme”, “alivio”, “amistad”, “compañerismo”, “levantarme”, “ayudar”, “trabajar”, “apoyo”, “prepararme”, “confianza” y “comprensión”. Palabras intensas que no nos hacen olvidar los posibles errores a la hora de trabajar la vinculación desde la clínica de aquellos pacientes a los que por uno u otro motivo -y es que quizá no haya pacientes “no motivados” sino profesionales que no somos capaces de enganchar con su demanda inconsciente- no se les ha haya podido “acompañar” en su camino.
En ocasiones, alejado de su individualidad como sujeto el paciente con un trastorno mental grave diagnosticado se puede ver convertido en un elemento secundario de un sistema que, reloj en mano, le obliga -y es que, hay tantas formas de obligar- a participar en “programas”, “procesos”, “protocolos” o “proyectos terapéuticos” que pueden servir frecuentemente para calmar más nuestra angustia como profesionales ante situaciones clínicas, y no clínicas, graves que a mejorar la calidad de vida del propio paciente. Estos “proyectos terapéuticos” pueden ser vividos como algo impuesto o limitante.(4) Mientras que el paciente psicótico puede tener sus propios criterios subjetivos de bienestar, los profesionales corremos el riesgo de tramitar esas demandas bajo el referente de un modelo de intervención “objetivo” basado en la “autonomía”, la “capacidad de afrontamiento” o la “adaptación” por citar solo algunos ejemplos. El uso rígido y estereotipado de estos programas e intervenciones puede constituir una fuente importante de iatrogenia al no contemplar la psicosis ni la individualidad del paciente como sujeto.(5)
Tan solo con echar una ligera mirada se pueden encontrar en lo referente a dispositivos que incluyen Terapia Ocupacional para pacientes mentales graves programas de “orientación ocupacional”, “rehabilitación cognitiva”, “habilidades sociales”, “rehabilitación laboral”, “actividades de la vida diaria”, “ocio y tiempo libre”, “recursos socioeconómicos”, “vida sexual”, “higiene y cuidados” tan alejados en ocasiones del concepto clínico de la psicosis. Pero quizá tan “tranquilizadores”… para nosotros. Incluso a veces la propia Psicoeducación -nosotros “queremos” que tenga conciencia de enfermedad, pero, ¿qué “quiere” o demanda él?- corre también el riesgo de condicionar una forma de relación nueva en la que el “síntoma” pueda ser vivido como el único medio de comunicación válido.
Como elemento estadístico comparativo significativo de la individualización de cada paciente elegimos la temporalidad por ser conscientes de su gran valor simbólico. Y quizá fue la frase traída por un paciente la que pudo dar pie a esta elección: “ya me dijeron allí, acudir solamente un día no merecía la pena”. Señalar de este modo el criterio de los días como algo extremadamente flexible; el paciente “puede” acudir solo un día a la semana, o menos, no hay problemas por ese motivo. Acudirá por tanto solamente los días que le puedan servir, él es el protagonista, sin presiones, y es esa la demanda que se intenta construir, desde una clínica contratransferencial/transferencial, huyendo de tranquilizadoras “obligaciones” de cualquier tipo.
En Terapia Ocupacional del CSM de Irun tampoco hay plazos de permanencia. No se pone límite al tiempo porque no se entiende como objetivo en sí mismo. Reivindicar aquí el concepto de “cronicidad”; entendiendo estas patologías “de por vida” se plantea el dispositivo como herramienta útil por periodos independientes de criterios temporales -y mucho menos ya pre-establecidos- en contraposición a corrientes que señalan plazos “breves” enmarcados en un denominado, y a veces quizá, delirantemente neurotizado “proyecto terapéutico” concreto. El tiempo será el que haga falta. Cada evolución hará que una persona pueda reincorporarse a un trabajo u organizar, o no, su vida sin nuestra ayuda. No entenderíamos pues trabajar con un plazo pre-establecido de “poner en marcha”.
A priori la evolución de cada paciente es ciertamente imprevisible pero si se acepta con facilidad que en muchos trastornos mentales graves el tratamiento psicofarmacológico sea a largo plazo, limitar en el tiempo la Terapia Ocupacional pueda responder en ocasiones más a criterios administrativos, que no clínicos. Solamente la evolución de los casos podrá dar paso a “altas”. Así frente a una reivindicada supuesta caducidad en los plazos de los dispositivos, en Irun se asume que no es mejor menos tiempo, ni peor más tiempo, ni viceversa. Y así, el alta podrá ser, o no, una gran noticia. Una vez más el paradigma con el que se mira consigue en ocasiones marcar uno u otro rumbo.
Es en este contexto donde no sorprende encontrar, salvo el quizá curioso hecho de que de forma estadísticamente significativa sean las mujeres las que lleven más tiempo acudiendo a Terapia Ocupacional, una no relación de las variables clínicas y no clínicas con los años que lleva el paciente acudiendo a Terapia Ocupacional o con el número de días por semana que acude.
En lo referente a la mejoría clínica de los pacientes tampoco fue fácil determinar la elección de los criterios en esta pretendida traducción estadística. Aun siendo conscientes de su valor no absoluto, se eligió finalmente el número de atenciones urgentes, la Escala de Impresión Clínica Global y el número de ingresos hospitalarios pre y post Terapia Ocupacional. Pese a que en ocasiones una supuesta tendencia “espontánea” a la estabilización en relación al paso del tiempo podría esgrimirse como argumento, se constató que la media de las atenciones urgentes precisadas por los pacientes en el último año fue menor de una, siendo el valor más repetido el cero.
Las escalas de Impresión Clínica Global apuntarían también en la misma dirección. Tras la utilización de numerosas escalas validadas con diferentes criterios en los últimos años, mantenemos el convencimiento de que el juicio clínico, no la opinión, del profesional consigue generalmente aportar una información más relevante que pretendidos instrumentos de objetivación -aunque bienvenidos sean si contribuyen a abrir la puerta a la reflexión-. El dato final de un 81,25 % de pacientes en los que el número de ingresos había disminuido coincidiendo en el tiempo con el contacto con Terapia Ocupacional afianza la impresión compartida durante años por parte de los profesionales que trabajamos o hemos trabajado en el CSM de Irun de que los pacientes, gracias a este espacio, encuentran un lugar en el que logran vivir menos angustiados, más tranquilos, pudiendo así mejorar su calidad de vida.
Con la esperanza de poder reivindicar este pequeño espacio de la “no prisa” ante un sistema que cada vez con más fuerza exige números y valores, plazos, medias y modas, y “Q”es de Calidad, y a pesar de cierto sentimiento de ambivalencia por utilizar quizá esta vez su mismo lenguaje, y pese a seguir asumiendo la evidente relatividad de toda traducción en este sentido, nos damos por satisfechos si este esfuerzo realizado en “medir lo que consideramos no se puede medir” ha podido contribuir a la reflexión y a la búsqueda de la mejora de una forma de trabajo en la que, sin duda, seguimos creyendo■[su_spacer size=»30″]
Bibliografía
Organización Mundial de la Salud. CIE-10. Clasificación de los Trastornos Mentales y del Comportamiento. Madrid: Editorial Médica Panamericana; 2000.
Early Clinical Drug Evaluation (ECDEU) Assessment Manual. Rockville, National Institute Mental Health, 1976.
Ortiz Lobo, A, Ibáñez Rojo, V. Prevención Cuaternaria en Salud Mental. En: Acciones de Salud Mental Comunitaria: principios y estrategias. Desviat M, Moreno A, eds. Asociación Española de Neuropsiquiatría. Estudios. Madrid, 2012.
Bassman, R. (2000) Agents, not objects: our fight to be. Journal of Clinical Psychology 56: 1395-1411.
Rose, D. (2001) Users Voices: The perspective of mental health service users on community and hospital care. London: The Sainsbury Centre for Mental Health.
[su_spacer size=»25″]
[su_spacer size=»30″]
[su_box title=»Información» box_color=»#000000″ radius=»10″ class=»su-box-botica»]
Norte de salud mental, 2012, vol. X, nº 44
Se publica con autorización de su director
Dr. Iñaki Markez
[su_spacer size=»5″]
imarkezalonso@gmail.com
[/su_box] [su_spacer size=»25″] [su_divider top=»yes» text=»Ir arriba» style=»default» divider_color=»#999999″ link_color=»#999999″ size=»3″ margin=»15″ class=»»] [su_spacer size=»25″]
