Síndromes de dolor muscular funcional
El sistema musculoesquelético es el sistema de órganos más grande que existe en el cuerpo humano al tomar en cuenta su peso; comprende más de 400 músculos esqueléticos. Los problemas asociados a dolor o fatiga en este sistema se encuentran entre las causas principales de consultas médicas.1,2 La mayoría de estos pacientes entran en la categoría de Síndrome de Fibromialgia (SFM) o su subtipo Síndrome de Dolor Miofascial (SDM).
El SFM es un desorden caracterizado por dolor generalizado, como consecuencia de un procesamiento anormal del dolor en el Sistema Nervioso Central (SNC). Como evidencia confirmatoria estudios recientes han demostrado que los pacientes con SFM presentan niveles elevados de glutamato y sustancia P3. El SFM es uno de los síndromes somáticos funcionales que se solapa con el dolor lumbar idiopático, cefalea tensional, síndrome de colon irritable, síndrome de fatiga crónica, disfunción temporo-mandibular, síndrome premenstrual, trastornos del sueño entre otras.
El SDM es un desorden común, que consiste en dolor muscular que se origina en el tejido que lo recubre (fascia), es uno de los diagnósticos más frecuentes en las clínicas del dolor
El dolor miofascial puede causar dolor local o referido, sensación de tensión, crepitación, rigidez, limitación del movimiento, fenómenos autonómicos, respuesta de espasmo local (REL) en el músculo afectado y debilidad muscular sin atrofia muscular. Puntos Gatillo (PG o trigger points) que causan dolor referido en áreas características para músculos específicos, restricción del rango de movimiento y una REL visible o palpable, son signos clásicos de dolor miofascial.
Recuento Histórico
Casos de dolor que resultan de la palpación de zonas sensibles en el músculo comenzaron a reportarse en la literatura a inicios de 1800. Virchow acuñó el término “reumatismo muscular” en 1852 para describir cambios palpables en los músculos como consecuencia de una fiebre reumática.5
A inicios de 1900 Gowers discutió la presencia de dolor musculoesquelético en una variedad de condiciones, incluyendo el lumbago, el cual consideró que era causado por una inflamación, acuñando el término de “fibrositis”.6 Stockman con frecuencia discutía la hiperplasia conectiva tisular, la cual fue un acercamiento hipotético de la fisiopatología de la condición fibrosítica.7 Kellgren fue el primero en reportar el dolor referido durante la palpación de puntos dolorosos en el músculo.8
En la última parte del siglo XX, con los trabajos extraordinarios de Travel, Simons y Gerwin sobre el síndrome de dolor miofascial (SDM), el trabajo de Wolfe, Yunus y Bennett en fibromialgia (FM) y los esfuerzos de muchos otros clínicos, se vino a entender una distinción entre esos dos síndromes de dolor muscular.9,10,11
Travel definió el síndrome de dolor miofascial como un desorden de dolor regional asociado con áreas dolorosas, que al ser palpadas generaban un fenómeno sensitivo (dolor referido) en áreas anatómicas distintas.
La fibrositis y posteriormente FM, fue caracterizada como un proceso más sistémico, frecuentemente asociado a desórdenes del sueño y algunas veces a síndromes afectivos.12,13,14
Fisiopatología
La presencia de una banda taut ubicada en un músculo es necesaria como precursor de un PG (Gráfico 1). La fisiopatología del dolor miofascial no está totalmente aclarada. Investigaciones recientes sugieren una sensibilización de mecano-receptores sensitivos de bajo umbral, asociado con disfunción de las placas motoras terminales en el área de un PG, proyectándose a neuronas del asta dorsal sensibilizadas en la médula espinal. El dolor referido desde PG, así como las REL, pueden ser producidas en la médula espinal después de estimular un locus sensitivo.
- Presencia de una banda taut palpable en el músculo.
- Punto de dolor en un nódulo ubicado en una banda taut.
- Reconocimiento por parte del paciente de dolor con la presión a un nódulo.
- Dolor limitante con movimientos de estiramiento del músculo.
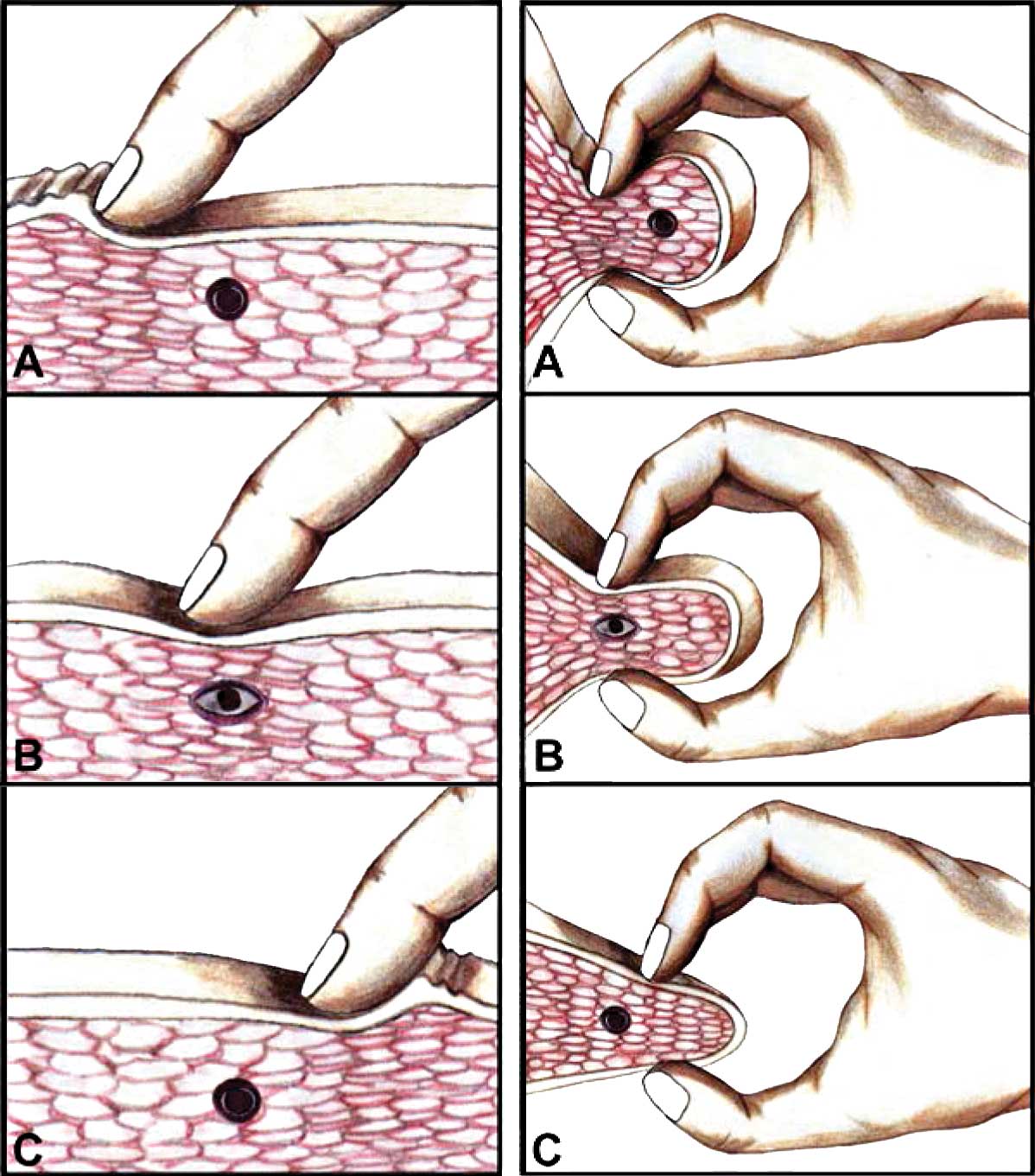
Gráfico 1: Maniobra de palpación en músculo que presenta una banda taut Criterios para la Identificación de Puntos Gatillo15
Factores Generadores de Puntos Gatillo2
Ningún factor independiente puede ser apuntado como responsable de la producción de puntos gatillo. Las posibles causas se mencionan a continuación:
- Traumatismo al sistema musculoesquelético o discos intervertebrales.
- Condiciones inflamatorias (colecistitis, apendicitis, gastritis).
- Isquemia miocárdica.
- Falta o exceso de ejercicio y mala postura.
- Fatiga generalizada, alteraciones del sueño y estrés emocional.
- Deficiencias nutricionales.
- Enfriamiento intenso de áreas corporales (dormir al frente de un aire acondicionado)
- Obesidad.
- Uso de tabaco.
Tipos de Puntos Gatillo:16
- PG Activo: es un PG que provoca dolor, restricción de la movilidad y debilidad de forma espontánea.
- PG Latente: es un PG que no ocasiona dolor, salvo se realice presión sobre el mismo, pero puede ocasionar limitación de la movilidad y debilidad del músculo afectado. Es un área con potencial a comportarse como un PG activo en el futuro.
- PG Secundario: es un punto hiperirritable en el músculo que se hace activo con la hiperactividad de otro músculo.
- Punto miofascial satélite: es un punto hiperirritable que se hace activo debido a que el músculo limítrofe está localizado en la región de otro PG.
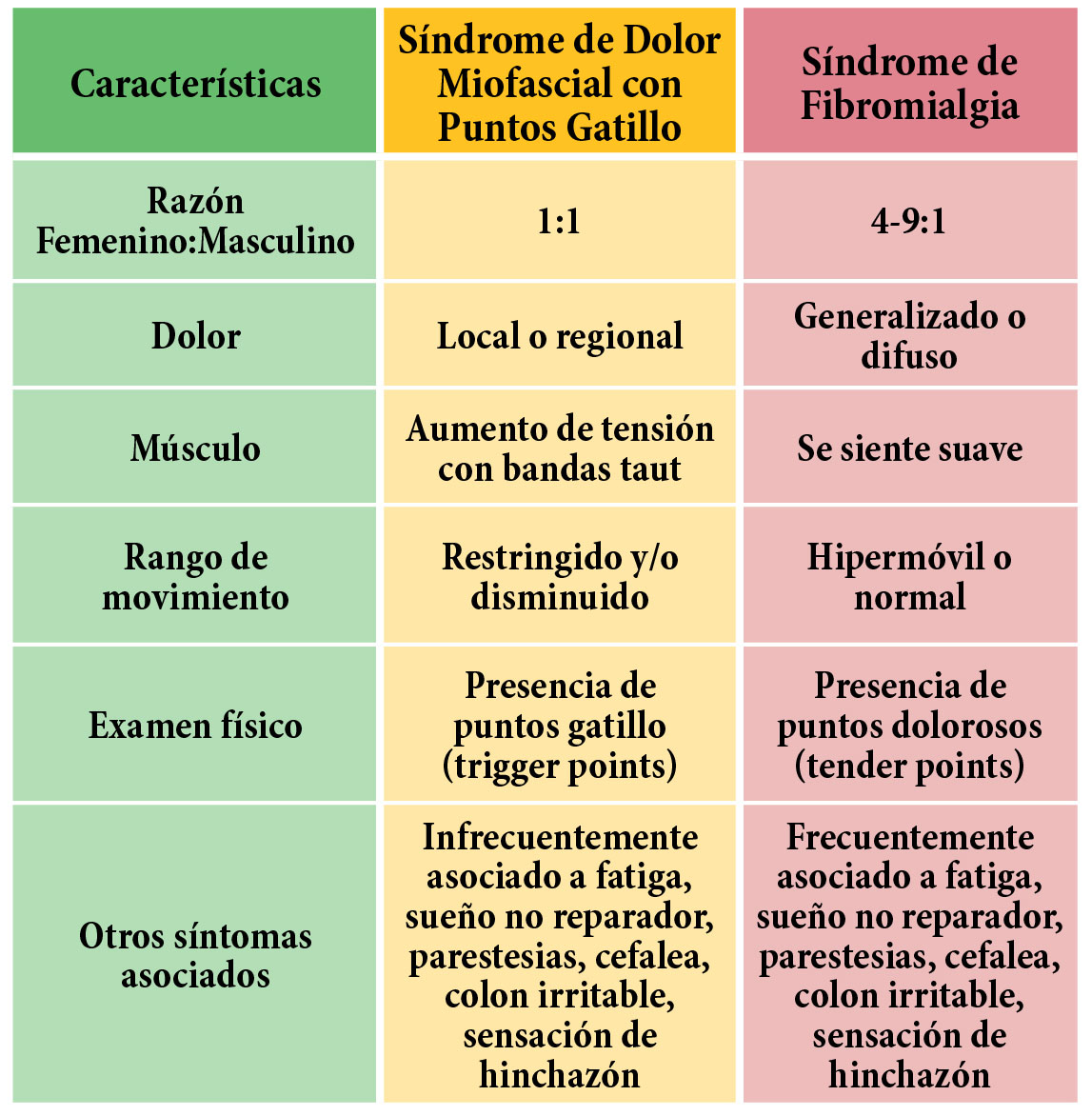
Características diferenciales entre Dolor Miofascial con puntos gatillo de Fibromialgia17
Tratamiento
La piedra angular del tratamiento del SDM consiste en aliviar el dolor y la inflamación, prevenir el desarrollo de mayores lesiones, reducir el espasmo muscular, corregir las posturas anormales y mejorar la circulación.18
Inyecciones en Puntos Gatillo
Las inyecciones en puntos gatillo (gráfico 2) son realizadas con bupivacaína, etidocaína, lidocaína, solución salina o agua destilada estéril.19,20,21,22 La técnica de punción seca (dry needling) es realizada ocasionalmente, sin la inyección de ninguna sustancia.
Los resultados de las inyecciones en PG son más efectivas si existe una REL. El uso de ultrasonido puede ser útil para visualizar las REL en músculos más profundos, pero no es de ayuda en la identificación de PG.23
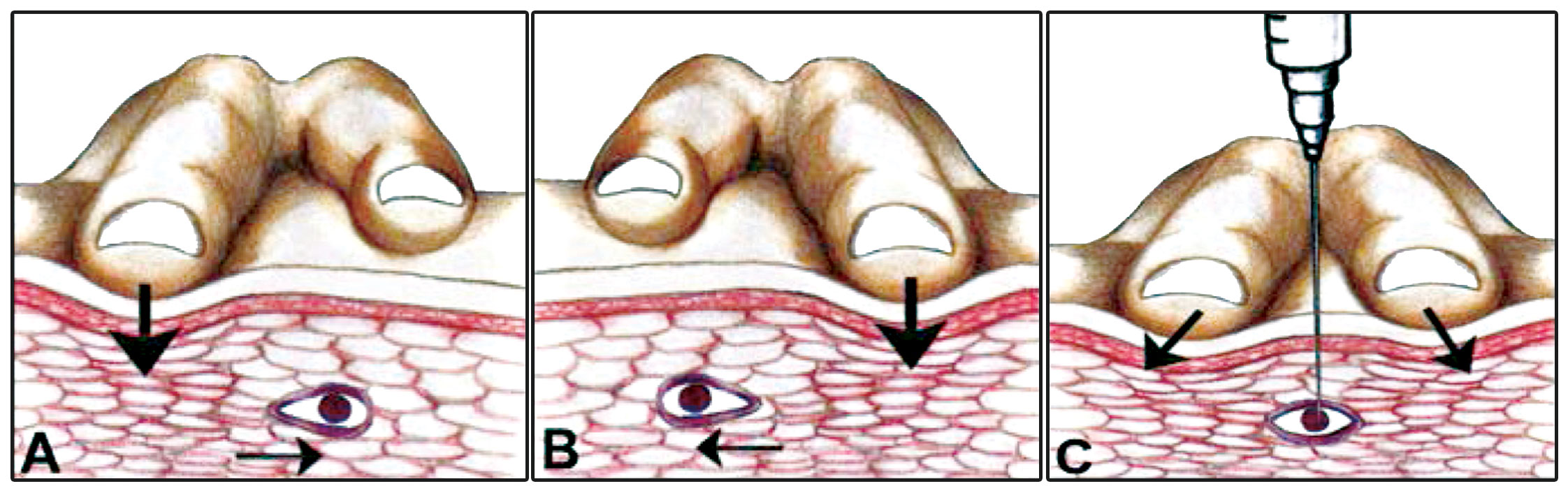
Gráfico 2: Técnica de inyección en punto gatillo.
Relajantes Musculares y Anti-inflamatorios No Esteroideos (AINEs)
Relajantes musculares y AINEs pueden ser usados como tratamiento adjunto al tratamiento activo con inyecciones en PG y terapia física y ocupacional. En raras ocasiones el uso de este tipo de medicamentos de forma aislada es efectivo en el tratamiento del SDM.
Terapia Física
En la presentación subaguda cuando el paciente comienza a presentar síntomas más consistentes con un SDM, comportamientos/actividades que perpetúan una lesión deben ser identificados y corregidos. Los desbalances posturales, la debilidad muscular, disfunción cinética y los espasmos son todos importantes objetivos del tratamiento. Las técnicas de masaje de liberación miofascial son importantes en el tratamiento del SDM.5,29
Terapia Ocupacional
El rol de la terapia ocupacional está en la corrección postural y la ergonomía para evitar que el proceso se perpetúe.
Psicología
El rol del psicólogo es ayudar a prevenir y/o corregir conductas mal adaptativas, adicionalmente facilitar la reintegración funcional completa en conjunto con la rehabilitación vocacional. Los pacientes con SDM tienen mayores niveles de ansiedad y depresión,4 por tanto la terapia cognitiva conductual es muy importante en el tratamiento de estos pacientes.
Otras Disciplinas
Referencias
- Victoria Wapf, Andre Busato. Main health related problems patients attended their physicians for. BMC complementary and alternative medicine 2007;7:41.
- Schneider M, Veron H, Ko G, Lawson G, et al. Chiropractic management of fibromyalgia syndrome, a systematic review of the literature. J Manipulative Physiol Ther 2009;32:25–40.
- Harris RE, Sundgren PC, Pang Y, Hsu M, et al. Dynamic levels of glutamate within the insula are associated with improvements in multiple pain domains in fibromyalgia. Arthritis Rheum 2008;58:903–7.
- Simons DG: Myofascial pain syndromes: Where are we? Where are we going? Arch Phys Med Rehabil 1988;69: 207–12.
- Virchow R: Ueber parenchymatose entzudung. Arch Pathol Anat 1852;4:261–79.
- Gowers WR: Lumbago: Its lessons and analogues. Br Med J 1904:117–21.
- Stockman R: The causes, pathology and treatment of chronic rheumatism. Edinburgh Med J 1904;15:352–5.
- Kellgren JH: A preliminary account of referred pains aris- ing from muscle. Br Med J 1938;1938:325–7.
- Travell JG Simons DG: Myofascial Pain and Dysfunction. The Trigger Point Manual. The Lower Extremities. Balti- more, MD, Williams and Wilkins, 1992.
- Yunus M, Masi AT, Masi AT, et al: Primary fibromyalgia (fibrositis): Clinical study of 50 patients with matched normal controls. Semin Arthritis Rheum 1981;11:151–71.
- Wolfe F, Smythe HA, Yunus MB, et al: The American College of Rheumatology 1990 criteria for the classification of fibromyalgia: Report of the multicenter criteria committee. Arthritis Rheum 1990;33:160–72.
- Smythe H, Moldofsky H: Two contributions to understand- ing of the “fibrositis” syndrome. Bull Rheum Dis 1977;28: 928–31.
- Wolfe F: Fibrositis, fibromyalgia, and musculoskeletal disease: The current status of the fibrositis syndrome. Arch Phys Med Rehabil 1988;69:527–31.
- Wolfe F, Simons DG, Fricton J, et al: The fibromyalgia and myofascial pain syndromes: a preliminary study of tender points and trigger points in persons with fibromyalgia myofascial pain syndrome and no disease. J Rheumatol 1992;19:944–51.
- Chandola HC, Chakraborty A. Fibromyalgia and Myofascial Pain Syndrome-A Dilemma. Indian J Anaesth. 2009;53:575–581.
- Peggy A, Houglum. Therapeutic Exercise for Musculoskeletal Injuries. 2nd ed. Human Kinetics; 2005. Myofascial Trigger Points; 165.
- Hans SC, Harrison P: MPS and TP management, Reg Anesth 1999; 22:89–101.
- Harden RN. Muscle Pain Syndromes. Am J Phys Med Rehabil 2007;86(Suppl:S47-S58).
- Hameroff SR, Crago BR, Blitt CD, et al. Comparison of bupivacaine, etidocaine, and saline for trigger-point therapy. Anesth Analg 1981;60:752-5.
- Hong CZ. Lidocaine injection versus dry needling to myofascial trigger point. The importance of the local twitch response. Am J Phys Med Rehabil.1994;73:256-63.
- Venâncio Rde A, Alencar FG, Zamperini C. Different substances and dry-needling injections in patients with myofascial pain and headaches. Cranio 2008;26:96-103.
- Wreje U, Brorsson B. A multicenter randomized controlled trial of injections of sterile water and saline for chronic myofascial pain syndromes. Pain 1995;61:441-4.
- Rha DW, Shin JC, Kim YK, Jung JH, Kim YU, Lee SC. Detecting local twitch responses of myofascial trigger points in the lower-back muscles using ultrasonography. Arch Phys Med Rehabil 2011;92:1576-1580 e1.
- Aoki KR. Evidence for antinociceptive activity of botulinum toxin type A in pain management. Headache 2003;43 Suppl 1:S9-15.
- Lang AM. Botulinum toxin therapy for myofascial pain disorders. Curr Pain Headache Rep. Oct 2002;6(5):355-60.
- Jeynes LC, Gauci CA. Evidence for the use of botulinum toxin in the chronic pain setting–a review of the literature. Pain Pract 2008;8:269-76.
- Cheshire WP, Abashian SW, Mann JD. Botulinum toxin in the treatment of myofascial pain syndrome. Pain 1994;59:65-9.
- Esenyel M, Caglar N, Aldemir T. Treatment of myofascial pain. Am J Phys Med Rehabil 2000;79:48–52.
- Gam AN, Warming S, Larsen LH, et al. Treatment of myofascial trigger-points with ultrasound combined with massage and exercise–a randomised controlled trial. Pain 1998;77:73-9.
- Gam AN, Thorsen H, Lonnberg F: The effect of low-level laser therapy on musculoskeletal pain: A meta-analysis. Pain 1993;52:63–6.
- Simunovic Z: Low level laser therapy with trigger points technique: a clinical study on 243 patients. J Clin Laser Med Surg 1996 Aug;14:163–7.

