Evidencia sobre la externalización de los servicios de diálisis: Una revisión de alcance
Introducción
La enfermedad renal crónica representa un importante problema de salud, tanto por su elevada incidencia y prevalencia, como por su importante morbimortalidad y coste socioeconómico.
Objetivo
Comparar la efectividad y consecuencias económicas de la diálisis concertada frente a la diálisis hospitalaria.
Metodología
Revisión de alcance, para lo cual se consultaron diferentes bases de datos, mediante términos controlados y libres. Se incluyeron aquellos artículos que comparasen la diálisis concertada frente a la hospitalaria en términos de efectividad. Igualmente, se incluyeron aquellas publicaciones que comparasen, en el ámbito español, el coste entre ambas modalidades de prestación de servicios y las tarifas de precios públicos de las diferentes Comunidades Autónomas.
Resultados
En esta revisión se incluyeron 11 artículos: ocho sobre comparación de la efectividad, todos ellos en EE. UU. y tres sobre costes. Se observó una mayor tasa de hospitalización en aquellos centros concertados, pero no se observaron diferencias en mortalidad. Además, una mayor competencia entre proveedores se asoció a menores tasas de hospitalización. Los estudios de costes revisados muestran que la hemodiálisis hospitalaria es más costosa que en centros concertados, debido a los costes de estructura. Los datos de las tarifas públicas de las diferentes Comunidades Autónomas muestran una amplia heterogeneidad en el pago de los conciertos.
Conclusiones
La coexistencia en España de centros públicos y concertados, la variabilidad en la prestación y costes de las técnicas de diálisis y la escasa evidencia sobre la efectividad de la externalización del tratamiento ponen de manifiesto la necesidad de seguir potenciando estrategias que redunden en una mejora de la atención a la enfermedad renal crónica.
Introducción
La enfermedad renal crónica (ERC) representa un importante problema de salud, tanto por su elevada incidencia y prevalencia, como por su importante morbimortalidad y coste socioeconómico1. En nuestro país, el tratamiento sustitutivo renal (TSR) proporciona soporte terapéutico a 64.292 pacientes, según los datos del año 2019, de los que un 54,7% eran pacientes con un trasplante funcionante, un 4,9% está en tratamiento con diálisis peritoneal (DP), y un 40,3% en hemodiálisis (HD)2.
Los pacientes no trasplantados optan a diversas alternativas de TSR: tratamiento conservador o diálisis, en sus diferentes modalidades y ámbitos. La elección de la diálisis en domicilio, en el ámbito intra o extrahospitalario (en centros satélite o periféricos) o los centros concertados viene determinada por diversos factores: estructurales y de alineación de incentivos, sociodemográficos, del paciente (comorbilidad, autonomía, etc.), profesionales, organizativos y de capacidad del servicio, o la propia distancia al centro sanitario3,4.
En la literatura se describe que existe cierta heterogeneidad de la calidad de la atención de los centros de dialisis5. Dos informes de las agencias de evaluación de tecnologías sanitarias de Canadá (CADTH)6 y Noruega (HPSR)7 no encontraron diferencias de efectividad en términos de hospitalizaciones (número y duración) y mortalidad entre la HD ofrecida en los centros concertados, centros hospitalarios o en centros periféricos (público y privados). En España, la Sociedad Española de Nefrología (SEN) publicó la «Guía de Centro de Diálisis» en el año 20068 y 20119, que recoge temas básicos para garantizar la calidad de tratamiento en centros extrahospitalarios, además de abordar aspectos de equidad y buenas prácticas asistenciales. En el año 2012, el Grupo de Trabajo de Gestión de la Calidad de la Sociedad Española de Nefrología desarrolló una estructura de ponderación de resultados de los centros de HD que permitiera crear un indicador adecuado para establecer comparaciones o benchmarking entre centros10. Poco después, el mismo grupo publicó un estudio que desarrolló una metodología que estimara el valor de la atención médica, generada para los pacientes y la sociedad, proporcionada en los centros de HD, de distinta tipología, de acuerdo a un conjunto de resultados11.
Nuestro modelo de TSR se basa fundamentalmente en HD y trasplante renal, con un dispositivo de provisión de la diálisis en el que la colaboración público-privada tiene un elevado peso. En la actualidad, prestan servicio alrededor de 357 centros12 y un gran número de pacientes pertenecientes al sistema público de salud reciben HD en centros extrahospitalarios, mediante conciertos con las diferentes delegaciones de salud.
La primera experiencia española de diálisis en centro concertado (contratos entre el centro y la Administración pública), se remonta al año 1975 en Madrid (Clínica Dialcentro), con un precio de 51-54 € (8.500-9.000 pesetas) por sesión, en donde se incluían los siguientes conceptos: medicamentos, dieta y atención a los problemas médico-quirúrgicos interrecurrentes derivados de la insuficiencia renal y su tratamiento, incluyendo la realización de la fístula arteriovenosa (FAV)13.
Teniendo en cuenta el elevado impacto económico y social14, se hace necesario recopilar la evidencia disponible para comparar la efectividad y consecuencias económicas de la diálisis concertada frente a la diálisis hospitalaria. Todo ello podría servir para orientar la toma a gestores y decisores sanitarios antes las distintas opciones de provisión del TSR.
Metodología
Se realizó una revisión de alcance15, siguiendo las indicaciones de la Organización Mundial de la Salud16 y siguiendo la guía propuesta para scoping reviews17. A diferencia de las revisiones sistemáticas, las revisiones de alcance son exploratorias y, por lo general, abordan una pregunta amplia. Para ello, se consultaron, mediante términos libres y controlados, las siguientes bases de datos: PubMed, Embase, Web of Science (WOS), Cumulative Index to Nursing & Allied Health Literature (CINAHL), Scopus y The Cochrane Library. Esta búsqueda se complementó con una exploración de los siguientes recursos: Google Scholar y la Red de Agencias de Evaluación de Tecnología de Salud (https://redets.mscbs.gob.es/). Se examinaron las referencias incluidas en los artículos identificados y se consultó vía correo electrónico con personas expertas en artículos y publicaciones clave sobre el tema a estudio (Anexo 1). Además, se revisaron los Boletines Oficiales de las diferentes Comunidades Autónomas españolas y la Mutualidad de Funcionarios (MUFACE) para extraer las tarifas públicas vigentes. La estrategia de búsqueda adoptada para las diferentes bases de datos fue validada por una bibliotecaria especializada en salud pública.
((«contract services»[MeSH Terms] OR «outsourcing agreement*»[Text Word] OR «contract service*»[Text Word] OR «reimbursement*»[Text Word] OR «Insurance, Health, Reimbursement»[Mesh]) AND («hemodialysis»[Text Word] OR «hemodialyses»[Text Word] OR «Renal Dialysis»[MeSH Terms] OR «Dialysis»[MeSH Terms] OR «Dialysis»[Text Word]))
Criterios de inclusión y exclusión: se incluyeron todos los artículos que realizasen una comparación de la diálisis concertada, frente a la prestación de servicios por parte de la no concertada, en términos de resultados de efectividad, es decir, los beneficios obtenidos mediante la aplicación de un tecnología sanitaria en términos de resultados en salud (mortalidad, morbilidad, reingresos hospitalarios, etc.); las comparativas en términos de costes se limitaron a aquellos estudios realizados y publicados en España. Se excluyeron aquellas referencias a estudios en las que no se realizasen comparación entre los tipos de centros y aquellos publicados en idioma diferente al inglés o español; la búsqueda se limitó a un periodo de 10 años.
Los resultados de la búsqueda bibliográfica se almacenaron en una biblioteca de Rayyan QCRI, el proceso de cribado fue realizado por pares (AOL y MdAGV) y las discrepancias resueltas por un tercer investigador (ACM). En primer lugar, por título y resumen (primera selección); posteriormente, se revisaron los artículos a texto completo.
Resultados
Resultados del proceso de búsqueda
La búsqueda identificó un total de 720 referencias (PubMed: 447, Embase: 245, Scopus: 22, Web of Science: 1 y CINAHL: 5). Tras la lectura de títulos y resúmenes, se seleccionó un total de 103 referencias para el siguiente paso de evaluación de texto completo, a fin de garantizar que los artículos cumplían con todos los criterios de elegibilidad. Finalmente, tras identificar un artículo por referencias cruzadas, en esta revisión se incluyeron 11 artículos: ocho sobre comparación de la efectividad y tres sobre coste (fig. 1).
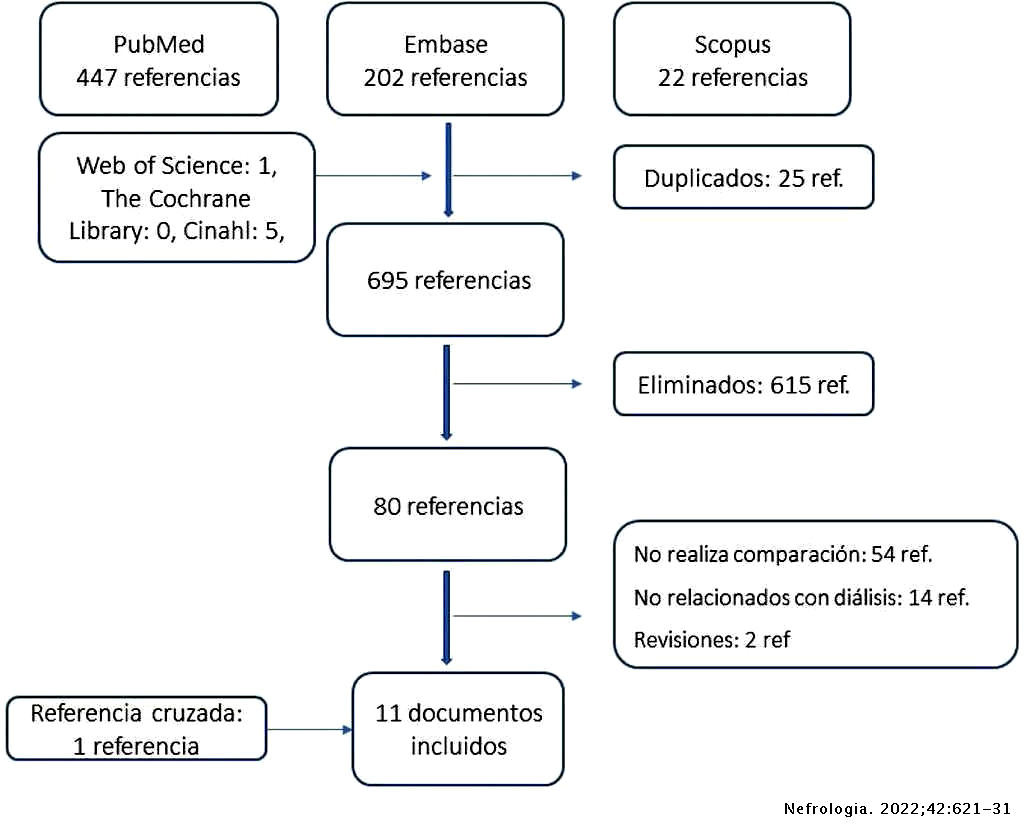
Efectividad comparada
Todos los estudios incluidos sobre efectividad han sido realizados en los EE. UU. Tres artículos compararon la efectividad de las organizaciones según su lucratividad, e incluyeron pacientes de la cohorte del registro renal de EE. UU. de Medicare que recibieron diálisis en los años 200318, 2005-200819 y 201020. El número de pacientes fue de 170.13018, 150.64219 y 366,01120, respectivamente, una vez aplicados criterios de inclusión distintos; de ellos, un 9% recibía asistencia en centros no lucrativos. Los modelos multivariantes mostraron que los pacientes tratados en centros con ánimo de lucro mostraron una mayor tasa relativa de hospitalización, en concreto, un 15% (intervalo de confianza [IC] 95%: 13-18%; p < 0,001)19 (principales causas: fallo cardíaco [37%] y la sobrecarga de volumen [15%]) y un 17,5% más de días ingresados en relación con los tratados en centros no lucrativos (error estándar 4,8; p < 0,001)18. Además, Brunelli (2014)20 comparó tasas de hospitalización y mortalidad, incluyendo 366.011 y 34.029 pacientes en centros con y sin ánimo de lucro, respectivamente; no encontró diferencias significativas ni en mortalidad (p = 0,64), ni en hospitalizaciones (p = 0,69).
Por otro lado, se han encontrado cuatro artículos que comparaban los resultados en salud de los pacientes en función de si recibían atención en centros dependientes de la asociación de veteranos (VA) o en servicios externalizados. Así, se ha podido concluir que los pacientes atendidos en centros de la VA mostraron una mayor probabilidad de recibir atención nefrológica previa a la diálisis y disponer de una FAV, aunque presentaban un mayor ingreso hospitalario y con mayor duración y menor acceso al trasplante de riñón, en relación con los pacientes atendidos en centros externalizados21–24.
Erickson (2018)25 evaluó en EE. UU. la asociación entre la competencia en los mercados de diálisis y niveles de hospitalización y mortalidad. La competencia se midió mediante el índice Hirschman-Herfindahl (IHH), que oscila entre 0 y 1, donde una menor puntuación representa una mayor concentración de proveedores y, por tanto, mayor competencia. Se analizó una muestra de 632.734 pacientes procedentes de 3.379 centros de diálisis entre 2001 y 2011, siendo el índice IHH medio de 0,48. Tras ajustar por diferentes variables, se encontró que una reducción de 0,2 unidades en IHH se asoció con una disminución significativa en las hospitalizaciones 2,9 por 100 paciente/año, es decir, un incremento de la competencia entre proveedores conlleva beneficios para los pacientes. Competencia que, sin embargo, no se asoció con la mortalidad (tabla 1).

Consecuencias económicas de la intervención
Un informe de la Agencia de Evaluación de Tecnologías Sanitaria de Andalucía analizó la diferencia en costes entre las modalidades de hemodiálisis hospitalaria (HDH) (n = 256 pacientes) y la hemodiálisis concertada (HDC) (n = 226). El coste total anual, por paciente y año, ascendió a 45.395,40 € en HDH vs. 38.815,77 € en HDC. Esta diferencia se explica principalmente por la estructura mucho más compleja existente en el hospital respecto a los centros donde se realiza la diálisis concertada, y que supone un incremento sobre los costes directos de 6.718,52 € y 2.573,03 € en cada una de las modalidades. Costes directos, por su parte, muy similares en la HDH y HDC, con 38.676,88 € y 36.062,74 €, respectivamente3.
Un estudio de costes multicéntrico, dos de titularidad pública y cuatro concertados, obtuvo un coste medio de 40.136 €; oscilando entre 33.130 € y 45.370 € en el caso de los centros concertados, y entre 46.254 € y 44.486 € para los centros públicos26. Se encontró una distribución similar entre los tipos de centros, salvo en gasto en personal que era del 37,3% del total en los públicos y del 27,7% del total en los concertados. Por el contrario, otros gastos (transporte, gestión o mantenimiento) fue mayor en los centros concertados con un 24,4% vs. 17,1% de aquellos de titularidad pública.
En el estudio de Conde-Olasagasti (2017)27 se estimó el coste del programa de la diálisis en Toledo para los años 2012 y 2013. El coste total del tratamiento fue de 15.778.360 €, del que un 40,1% correspondía al tratamiento de diálisis, un 21,2% a carga hospitalaria (cirugía mayor ambulatoria, consultas externas y visitas a urgencias), un 20,3% a farmacia, un 10,1% a transporte y un 7,5% en concepto de apoyo (sesiones de HD no programadas, entrenamiento en DP o atención a imprevistos en el hospital de día). Así, el coste el coste por paciente y año de la HDH fue de 53.289 € vs. los 44.971 € de la HDC. La comparativa de los diferentes componentes de coste permite observar que la principal diferencia de costes entre una y otra modalidad está en lo que se denomina carga hospitalaria, o gastos derivados de la asistencia médica directa (HDH 9.599 € vs. HDC 6.721 €), seguido del coste de la diálisis (HDH 27.289 € vs. HDC 24.653 €). La parte de coste que el transporte, la farmacia o el apoyo supone en el total de coste de cada modalidad no presentó diferencias importantes entre la HD hospitalaria o concertada (tabla 1).
Precios públicos de las sesiones de hemodiálisis en España
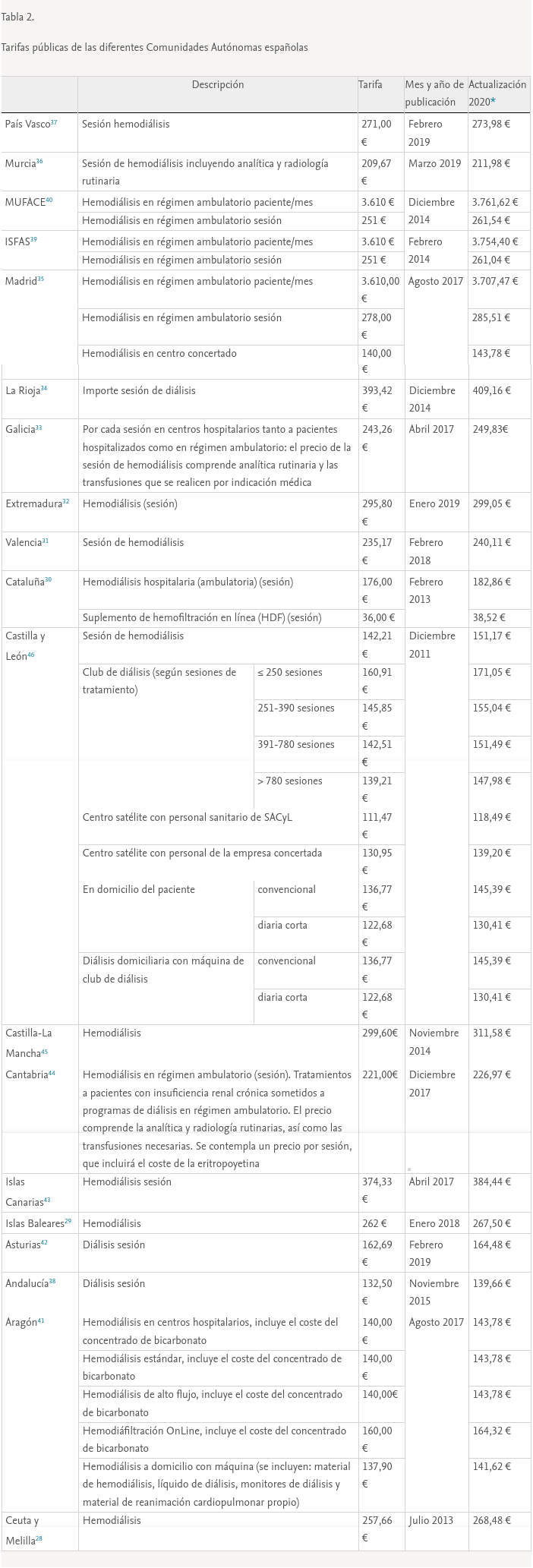
En la tabla 2 se muestran las tarifas públicas de los servicios de diálisis de las diferentes Comunidades Autónomas28–46, observándose un amplio margen temporal en las fechas de publicación de las tarifas entre junio 2011, en Castilla y León, y marzo del 2019, en Murcia. El precio público osciló entre los 393,42 € por sesión de hemodiálisis de La Rioja y 132,5 € de la sesión de hemodiálisis en Andalucía (año 2015). Además de la variabilidad entre las tarifas de las diferentes regiones, una vez actualizados los importes al 2020 mediante el índice de precios al consumo (IPC), se observa una diversidad notable en la denominación del concepto y tipo de diálisis, con un amplio rango de opciones terapéuticas que van desde la «sesión de HD» del País Vasco o Castilla y León, al detalle de cinco diferentes tipos de HD que publica Aragón.
Discusión
En un intento de obtener evidencias de un modo rápido y pragmático se decidió utilizar la revisión de alcance (scoping review), ya que permite incluir artículos con diferentes diseños y medidas de resultado. La evidencia disponible obtenida de dicha revisión pone de manifiesto que en España la HDH tiene un mayor coste respecto a la HDC y que en EE. UU. presenta una menor tasa de hospitalizaciones, no encontrándose diferencias significativas en la mortalidad.
Por otra parte, los escasos resultados sobre efectividad, medidos por los mencionados indicadores, deben ser tomados con cautela debido a la gran heterogeneidad de resultados y metodologías, debiendo destacarse además que sean obtenidos en un marco asistencial tan distinto del español como es el de EE. UU., en el que impera la modificación de la práctica asistencial de los centros con ánimo de lucro para ajustarse a los contratos y/o obtener en máximo beneficio económico47–49. El hecho de que la totalidad de los estudios sobre efectividad comparada proceden de dicho país, dificulta la extrapolación de los resultados a nuestro medio.
Un hallazgo llamativo es que, teniendo en cuenta la trascendencia económica y social, y el aumento esperado de pacientes en diálisis, haya tan escaso número de publicaciones sobre la evaluación comparativa de la diálisis concertada. Ello dificulta ofrecer una base de información consistente y útil para la toma de decisiones en niveles de la meso y macro gestión.
Otras informaciones y consideraciones
Cabe destacar que se han encontrado dos revisiones sistemáticas que evaluaban la calidad de la asistencia sanitaria de multitud de servicios de centros dependientes de los VA. Estas dos revisiones concluyen que, en general, la atención sanitaria en los centros dependientes de la VA (por ejemplo, Medicare, Medicaid) es buena o mejor que aquella atención proporcionada por los centros no dependientes de la VA o externalizados50,51.
En términos de seguridad en la atención, no se encontró ningún artículo que evaluara diferencias en distintos ámbitos de la prestación de la diálisis. En un estudio de 201752, realizado en un centro hospitalario español, se revisaron todas las sesiones de HD en dos meses (2.149 en la unidad hospitalaria y 2.125 en el centro periférico), detectándose un 11,8% de eventos adversos (EA) en la unidad hospitalaria (un 12,9% de alta severidad) vs. un 9,2% en el centro periférico (un 1% de alta severidad). Los EA más frecuentes fueron la hipotensión, en ambos casos, seguidos de coagulación del circuito extracorpóreo y problemas de la FAV (unidad hospitalaria) y problemas relacionados con la punción de la FAV y coagulación del circuito extracorpóreo (en centro periférico).
Roderick et al. (2005)6 preguntó al personal de enfermería la incidencia de EA observada en las últimas seis semanas a 368 pacientes en HDC. Se halló un 37,5% de pacientes sin evento adverso importante, y de los 551 eventos adversos identificados los más frecuentes fueron: hipotensión (48,8%), otros (32,1%) y problemas de acceso (15,3%). Estos resultados están en consonancia con el estudio de Arenas (2017)53 que encontró una proporción de eventos adversos en una unidad de HDC del 25,8%, siendo los más frecuentes la hipertensión (42,7%) y la hipotensión (27,5%).
Balhara (2012)54 realizó una encuesta a 906 nefrólogos de EE. UU. sobre el tiempo que dedicaban a educar a sus pacientes en estadio 4 de la ERC. Estimado en 20 min, el tiempo ideal dedicado a la educación del paciente sobre el trasplante renal, uno de los resultados halló que solo el 43% de los profesionales afirmaban invertir ese tiempo. Además, se encontró que aquellos centros con ánimo de lucro mostraban estadísticamente un menor tiempo de dedicación a la educación (riesgo relativo [RR] = 0,89), counseling (RR = 0,58), discusión sobre el trasplante (RR = 0,58), implicación de los familiares (RR = 0,57), frente a aquellos sin ánimo de lucro. Este resultado tiene especial relevancia, ya que la formación de los pacientes es un elemento clave para la autonomía de los pacientes y el autocuidado55 e incide directamente en los resultados de las técnicas y la satisfacción del paciente.
Relacionado con la satisfacción de los pacientes respecto a la atención recibida, se hallaron dos trabajos6,56. En ambos se encontró una mayor satisfacción de los pacientes en HD en centros concertados, siendo significativamente mayor en aquellas dimensiones relacionadas con la hostelería, el aspecto del centro y la información recibida por el personal sanitario.
La equidad y la continuidad asistencial se muestran como elementos clave para obtener los máximos resultados en salud de los pacientes en diálisis, siendo fundamental la coordinación entre los centros concertados y sus hospitales de referencia, que permitan homogeneizar criterios de actuación, cartera de servicios o técnicas, procedimientos, etc.8
En España, aún no se disponen de evaluaciones sistemáticas e independientes de las distintas formas de gestión, que permitan orientar las estrategias de organización y gestión futuras57. Destacar que el fomento de la competencia entre centros (con independencia de la forma jurídica de gestión) podría ofrecer mejoras25; competencia que no puede surgir de manera espontánea, dadas las características de cuasimonopolio que poseen los centros sanitarios en sus zonas de influencia, sino que debe ser generada en la licitación de los servicios (en el caso de la gestión privada) y por la comparación de resultados de eficiencia y calidad asistencial en el funcionamiento de los centros57. Así, los resultados en salud de los pacientes en diálisis no deberían estar condicionada por la titularidad (pública o privada) de los centros sanitarios.
La gran variabilidad entre las tarifas de las Comunidades Autónomas podría explicarse por las diferencias en los conceptos incluidos o diferentes metodologías para su cálculo, aunque también porque no estén reflejando los costes reales del tratamiento58. Un estudio realizado en Galicia concluyó que los conciertos de HD generaban un valor añadido (crecimiento económico y puestos trabajo) para el área sanitaria, muy superior a los conciertos de DP59. Este resultado pone de manifiesto la necesidad de realizar una evaluación más exhaustiva y que incluya diferentes dimensiones y perspectivas, siendo el análisis de decisión multicriterio una metodología novedosa que permite realizar la evaluación con una perspectiva más holística y transparente.
El tratamiento de la enfermedad renal tiene un elevado impacto en los sistemas sanitarios; así, el porcentaje del gasto sanitario osciló entre el 1,3 y 3% del gasto sanitario total, siendo mayor en los países con menores ingresos, representando estos pacientes tan solo el 0,02-0,03% de la población general1,60. En 20 años se estima que un tercio de la población tendrá ≥ 65 años, lo que podrá verse traducido en un aumento de la prevalencia de pacientes en TSR del 41% en las próximas dos décadas61. Todo ello pone de manifiesto la necesidad de utilización de estrategias que logren disminuir la carga económica de la ERC, mediante programas de prevención de la progresión de la enfermedad, junto a la promoción de la DP62. Así, la coexistencia en España de centros públicos y concertados, la variabilidad en la prestación de las técnicas de diálisis y la escasa evidencia sobre si la externalización del TSR supone una forma adecuada de reducir los costes del tratamiento, ponen de manifiesto la necesidad de dedicar esfuerzos y medios a la investigación comparativa de resultados para la aplicación de estrategias que redunden en una mejora de la atención a la enfermedad renal crónica, dentro de las estrategias de las enfermedades crónicas63–65.
Contribuciones de los autores
AOL y ACM contribuyeron sustancialmente a la concepción, diseño, análisis e interpretación de los datos, con la ayuda de MdAGV. AOL diseñó la estrategia de búsqueda y la hoja de volcado de datos. Todos los autores han participado en la elaboración y revisión crítica del manuscrito con importantes contribuciones, aprobado el contenido final y acordaron ser responsables de todos los aspectos del trabajo.
Financiación
Este trabajo no ha recibido ningún tipo de financiación.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
A Camila Higueras Callejón, bibliotecaria de la Escuela Andaluza de Salud Pública, y a David Epstein de la Facultad de Económicas de la Universidad de Granada.
Bibliografía
Autores
- Escuela Andaluza de Salud Pública (EASP), Granada, España
- Programa de Doctorado Interuniversitario en Ciencias de la Salud, Universidad de Jaén-Universidad de Sevilla (UJA-US), Sevilla, España
- Farmacia comunitaria, Farmacia del Puente, Pinos Puente, Granada, España
- Servicio de Nefrología, Hospital de León, León, España
- Instituto de Investigación Biosanitaria, ibs, Granada, Hospitales Universitarios de Granada/Universidad de Granada, Granada, España
- CIBER en Epidemiología y Salud Pública (CIBERESP), España
Autores
Revista Nefrología
Nefrología es la publicación oficial de la Sociedad Española de Nefrología. La revista publica artículos sobre investigación básica o clínica relacionada con la nefrología, la hipertensión arterial, la diálisis y el trasplante de riñón.

