Infecciones por Estreptococo del grupo A en Pediatría
El Streptococcus pyogenes (S. pyogenes), comúnmente denominado Estreptococo del grupo A o Estreptococo β-hemolítico del grupo A, constituye un patógeno importante en pediatría. Usualmente causa infección localizada, como faringoamigdalitis o impétigo, no obstante, también existe el riesgo de enfermedad sistémica. A diferencia de muchas otras bacterias, puede causar complicaciones tardías o post-infecciosas, que aparecen algún tiempo después de la resolución completa de las manifestaciones clínicas iniciales.
Epidemiología
El S. pyogenes ha sido identificado casi exclusivamente en humanos. La forma de transmisión varía según la ubicación de la infección. En enfermedad respiratoria ocurre a través del contacto con secreciones que se expelen al toser, estornudar o hablar, mientras que en enfermedad cutánea ocurre por contacto directo con las lesiones de piel. En infección invasiva, no siempre se logra identificar la puerta de entrada del microorganismo, no obstante, las evidencias sugieren que puede ocurrir tanto por piel, como por membranas mucosas.
La adquisición del microorganismo se facilita por algunos factores como el hacinamiento y el contacto interpersonal estrecho en escuelas, hogares de cuidado diario o instalaciones militares. La transmisión por contacto con manos contaminadas puede causar infección hospitalaria, fundamentalmente en salas de cirugía, salas de parto y unidades de cuidado neonatal. Ocasionalmente puede ocurrir transmisión a través de alimentos contaminados, causando brotes de faringoamigdalitis. No ha sido demostrada transmisión por fómites o mascotas domésticas.
El tiempo de incubación en faringoamigdalitis es entre 2 y 5 días. En impétigo se ha demostrado un período entre 7 y 10 días, entre la adquisición del estreptococo por la piel sana y el desarrollo de las lesiones cutáneas. Aunque podría ocurrir a cualquier edad, la faringoamigdalitis es mucho más frecuente en pacientes escolares y adolescentes. Debido a la transferencia pasiva de anticuerpos maternos, su presentación se considera muy rara en neonatos y lactantes menores. En contraposición, el impétigo ocurre con mayor frecuencia en lactantes y preescolares, siendo infrecuente en adolescentes y adultos.
La incidencia de la infección es variable según las diferentes áreas geográficas. El impétigo se presenta con mayor frecuencia en climas tropicales y en estaciones calurosas, probablemente debido al mayor riesgo de picadura por insectos. Por su parte, la faringoamigdalitis es más frecuente durante las estaciones frías de países con climas templados (invierno, final del otoño y principios de la primavera), presumiblemente por la mayor posibilidad de contacto cercano en ambientes cerrados.
La infección dermatológica ocurre generalmente en pacientes con alguna lesión cutánea previa por rascado, traumatismo o quemadura. La varicela constituye el factor de riesgo más frecuentemente identificado en pacientes pediátricos con enfermedad estreptocócica invasiva. Entre otros factores también relacionados con infección severa se encuentran diabetes mellitus, enfermedad inmunosupresora, drogadicción intravenosa y enfermedad cardíaca o pulmonar crónica. En los extremos de la vida, igualmente existe un mayor riesgo de complicaciones. Aunque ha sido reportada asociación temporal entre infección estreptocócica severa en pacientes con varicela y el uso de anti-inflamatorios no esteroideos, no se ha establecido una relación causal.
La transmisión del microorganismo en pacientes con faringoamigdalitis sin tratamiento antibiótico, ocurre mayormente en los primeros días de la enfermedad, disminuyendo progresivamente en las semanas siguientes. En aquellos pacientes que reciben terapia apropiada, la transmisión es nula después de 24 horas del inicio. La condición de portador faríngeo puede persistir por varios meses, no obstante el riesgo de transmisión es mínimo.
Etiopatogenia
El S. pyogenes es una bacteria aerobia que crece en medios de cultivos enriquecidos con suero o sangre y en el frotis se visualiza conformando cocos gram-positivos distribuidos en pares o cadenas cortas. Para la diferenciación inicial con bacterias del género Staphylococcus se realiza la prueba de catalasa que resulta ser negativa. La identificación también se basa en las características de su crecimiento en medios de cultivo. Usualmente conforma colonias pequeñas de 1 a 2 mm de diámetro, de color blanco o gris, rodeadas de un halo claro causado por la hemólisis completa de los eritrocitos, conocida como β-hemólisis. Posteriormente se requieren pruebas adicionales para la diferenciación de otras especies de Streptococcus que también tienen esta característica. (Cuadro 1)

Desde el punto de vista bioquímico, la envoltura bacteriana esta compuesta por una estructura compleja, conformada de afuera hacia adentro por la cápsula, la pared y la membrana celular, además de las fimbrias o fibrillas que se proyectan hacia el exterior. Algunos de los componentes presentes en su envoltura se relacionan a la patogenicidad de la bacteria. Entre ellos destacan la proteína M y el factor de opacificación del suero en la pared, el ácido hialurónico en la cápsula y el ácido lipoteicoico en las fimbrias. La proteína M constituye el factor de virulencia bacteriana más importante. En este sentido, las cepas que contienen mucha cantidad son capaces de resistir la fagocitosis, permitiendo su rápida multiplicación y el inicio de la enfermedad.
Contrariamente, aquellas con escaso contenido no se asocian a enfermedad grave y se consideran no virulentas, tal como sucede con las cepas de pacientes portadores crónicos. Por otro lado, el ácido hialurónico capsular también participa en la resistencia a la fagocitosis, constituyendo un factor de virulencia accesorio. En consecuencia, las cepas que producen enfermedad severa e invasiva son precisamente aquellas que contienen gran cantidad de ambas sustancias (proteína M y ácido hialurónico).
Debido a su alta capacidad de unión a la fibronectina, el factor de opacificación del suero favorece la adherencia bacteriana a los tejidos, no obstante, su mayor afinidad de unión depende de la presencia del ácido lipoteicoico, el cual produce un puente entre el microorganismo y las células del huésped, logrando un mejor contacto. Durante el curso del crecimiento bacteriano se producen y liberan al medio circundante una gran cantidad de enzimas y toxinas de gran actividad biológica, que originan daño celular e invasión tisular. Dentro de las enzimas se encuentran hemolisinas o estreptolisinas O y S, antideoxiribonucleasas (anti-DNAsa) A, B, C y D, hialuronidasas, estreptokinasas y peptidasas. Entre ellas destacan las estreptolisinas, las cuales están involucradas en efectos tóxicos sobre eritrocitos, leucocitos polimorfonucleares, plaquetas y células cardíacas. En relación a las toxinas es importante señalar a las exotoxinas pirogénicas estreptocócicas (denominadas SPE por las iniciales de su denominación en inglés), que forman parte de una familia de superantígenos relacionados al síndrome de shock tóxico, a la fascitis necrotizante y a otras infecciones severas. En ellas se incluyen las toxinas SPE A y SPE C, codificadas por bacteriófagos y conocidas históricamente como toxinas escarlatiniformes (eritrogénicas o pirogénicas) y la SPE B considerada una toxina escarlatiniforme adicional. Por otro lado, el microorganismo también es capaz de desencadenar diferentes mecanismos inmunológicos, que son responsables de la aparición de las manifestaciones tardías post-infecciosas. Por tanto, la patogenia de la infección estreptocócica, no solo se relaciona a la capacidad de producción de pus, sino también a la elaboración de toxinas biológicamente activas y a la inducción de reacción inmunológica por parte del huésped.
Las diferencias antigénicas de la proteína M, constituyen la base para la identificación de múltiples serotipos del microorganismo. Más recientemente, la posibilidad de determinar las diferencias genéticas de los nucleótidos que codifican dicha proteína, también ha permitido su división por genotipos. En este sentido, actualmente se han logrado detectar un mínimo de 120 serotipos o genotipos. No existe explicación precisa para la predilección del microorganismo en causar infección de ciertos sitios corporales, ni tampoco para la habilidad de algunos serotipos M en producir determinada forma de infección. Al respecto se debe señalar que los serotipos más comúnmente asociados a faringoamigdalitis, raramente causan infección dermatológica e igualmente aquellos comúnmente involucrados en infección dermatológica, muy pocas veces originan faringoamigdalitis. Los pocos serotipos implicados con fiebre reumática, generalmente están relacionados a faringoamigdalitis (serotipos 1, 3, 5, 6, 18, 19 y 24), mientras que los menos numerosos serotipos que causan glomerulonefritis se relacionan tanto a infección de piel (serotipos 49, 55, 57 y 59), como a infección faríngea (serotipos 1, 6 y 12).
Inmunidad
La inmunidad protectora del microorganismo se relaciona fundamentalmente a la respuesta de anticuerpos contra la proteína M, la cual es altamente inmunogénica y proporciona protección específica de tipo. Estos anticuerpos aparecen después de 6-8 semanas del inicio de las manifestaciones, por lo tanto, no participan en la limitación del proceso infeccioso. Aunque esta inmunidad persiste durante toda la vida, pueden ocurrir infecciones recurrentes como consecuencia de los diferentes serotipos. La transferencia de estos anticuerpos a través de la placenta confiere inmunidad pasiva en los primeros meses después del nacimiento.
A diferencia de la proteína M y debido a su similitud bioquímica con el tejido conectivo del humano, el ácido hialurónico no tiene propiedades inmunogénicas, por lo tanto, no induce producción de anticuerpos. Los anticuerpos contra algunos productos bacterianos, como la estreptolisina O y la anti-DNasa B, aún cuando tienen valor desde el punto de vista diagnóstico, no proporcionan inmunidad protectora contra el microorganismo.
Manifestaciones Clínicas
Desde el punto de vista clínico el S. pyogenes produce una amplia gama de manifestaciones que varían en incidencia y severidad. Para su estudio han sido clasificadas de acuerdo al mecanismo involucrado en su patogenia (Cuadro 2).
Como previamente fue señalado, la faringoamigdalitis y el impétigo son las infecciones más frecuentes y su evolución puede tener un curso autolimitado. Por otro lado, se encuentran el shock tóxico y la fascitis necrotizante, entidades que involucran gran riesgo para la vida del paciente, pero afortunadamente se presentan con una frecuencia mucho menor.
Entre las manifestaciones toxigénicas, cabe destacar a la escarlatina como la más frecuente, mientras que entre las manifestaciones inmunológicas, se incluyen principalmente la fiebre reumática y la glomerulonefritis aguda.
Infecciones respiratorias
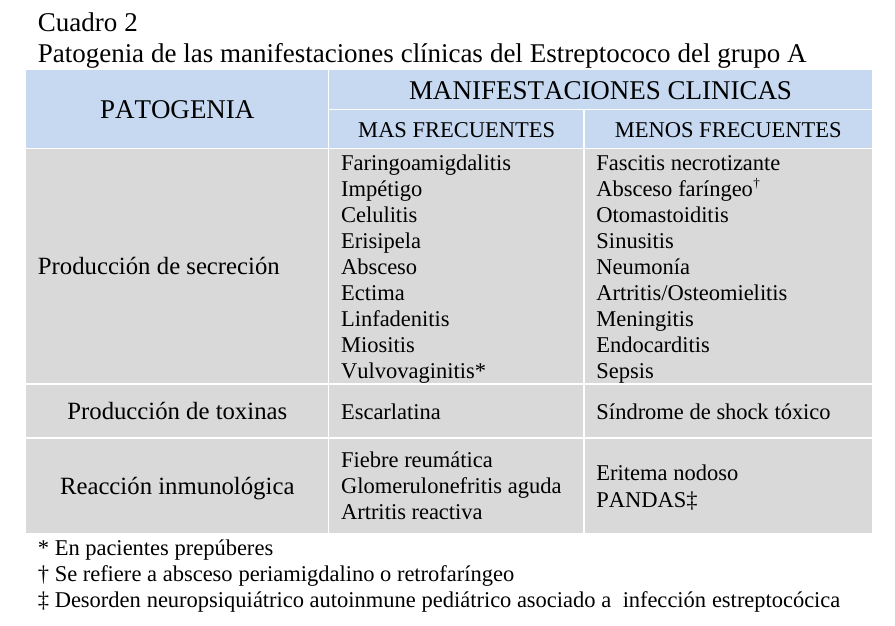
La faringoamigdalitis es la infección respiratoria más frecuente. Su forma de presentación es variable, ya que va desde una forma leve o casi subclínica (30-50%), hasta una forma con síntomas muy marcados y compromiso sistémico (5-10%). Clásicamente se presenta con dolor faríngeo y odinofagia súbitos, acompañados de fiebre, cefalea y malestar general. La presencia de náuseas, vómitos y dolor abdominal es frecuente en pacientes pediátricos. Los hallazgos al examen físico incluyen amígdalas aumentadas de tamaño con eritema y edema faríngeo (Figura 1).
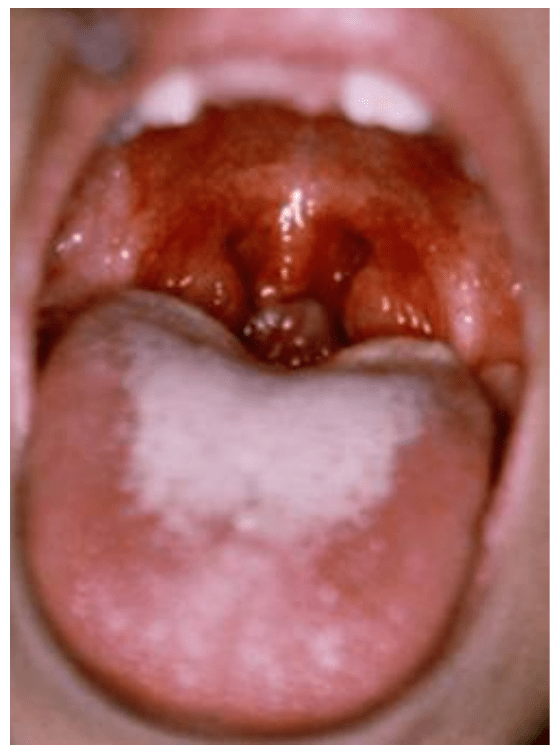
Figura 1.- Eritema y edema faríngeo en faringoamigdalitis por
Estreptococo del grupo A.
En el 50-90% de los casos se presenta exudado amigdalar blanquecino que aparece desde el 2º día de evolución de la enfermedad, no obstante, su presencia no es patognomónica (Figura 2).
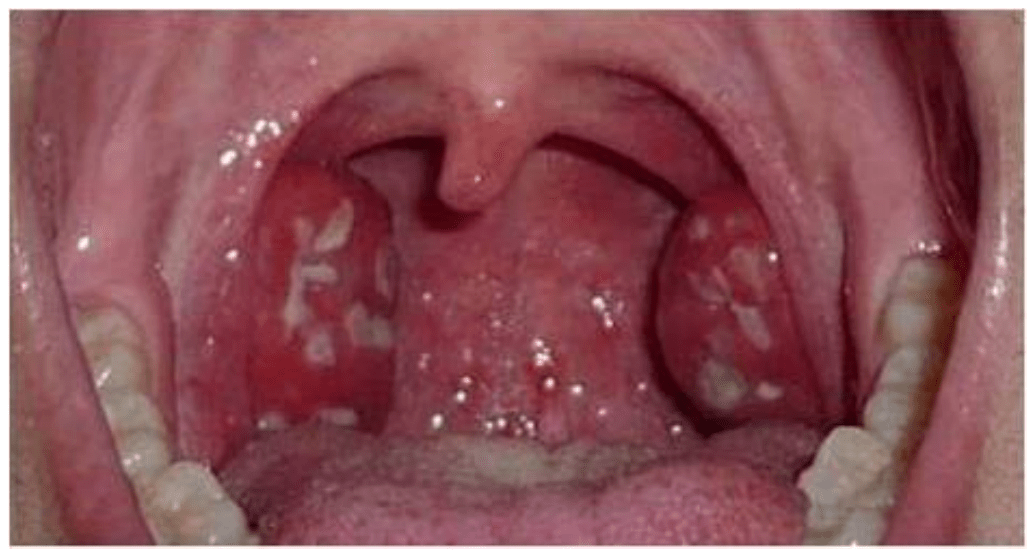
Figura 2.- Exudado faríngeo en faringoamigdalitis por
Estreptococo del grupo A
Otros hallazgos frecuentes son petequias en paladar blando (Figura 3) al igual que adenomegalias cervicales dolorosas en el ángulo submaxilar (Figura 4), las cuales ocurren entre 30 y 60% de los pacientes. Las manifestaciones faríngeas poco marcadas, en asociación a rinorrea serosa pueden presentarse en pacientes menores de 2-3 años. En la consideración de faringoamigdalitis estreptocócica es importante realizar el diagnóstico diferencial con faringitis virales (principalmente por adenovirus y virus Epstein Barr) y también algunas otras enfermedades menos frecuentes como difteria e infecciones por Arcanobacterium haemolyticum.
Las complicaciones relacionadas a faringoamigdalitis pueden presentarse como manifestaciones inmediatas o tardías. En la fase aguda pueden ocurrir otomastoiditis y abscesos (periamigdalino o retrofaríngeo), ambos debidos a diseminación del microorganismo por contigüidad. Entre las complicaciones tardías destaca particularmente la fiebre reumática.
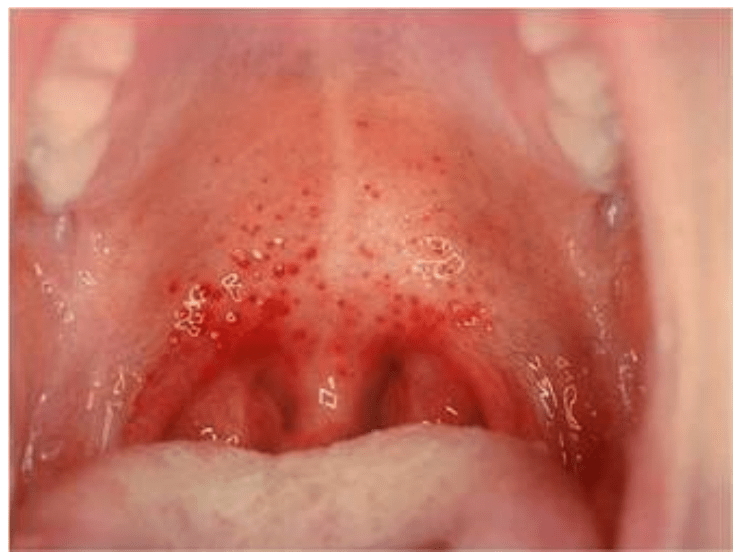
Figura 3.- Petequia en paladar en faringoamigdalitis por
Estreptococo del grupo A
Infecciones de piel y tejidos blandos
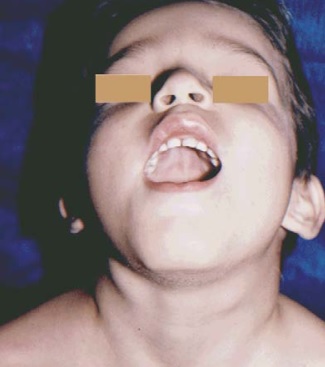
Figura 4.- Adenomegalias en ángulo submaxilar en
faringoamigdalitis por S. pyogenes
Las formas de presentación de infecciones en piel y partes blandas más frecuentes son impétigo y celulitis. El impétigo se inicia con una pápula eritematosa e indolora, con posterior evolución a vesícula, que al romperse deja una costra gruesa de color miel, razón por la cual ha sido denominado impétigo costroso. La localización más frecuente es extremidades y cara, especialmente en región perilabial o nasal (Figura 5).
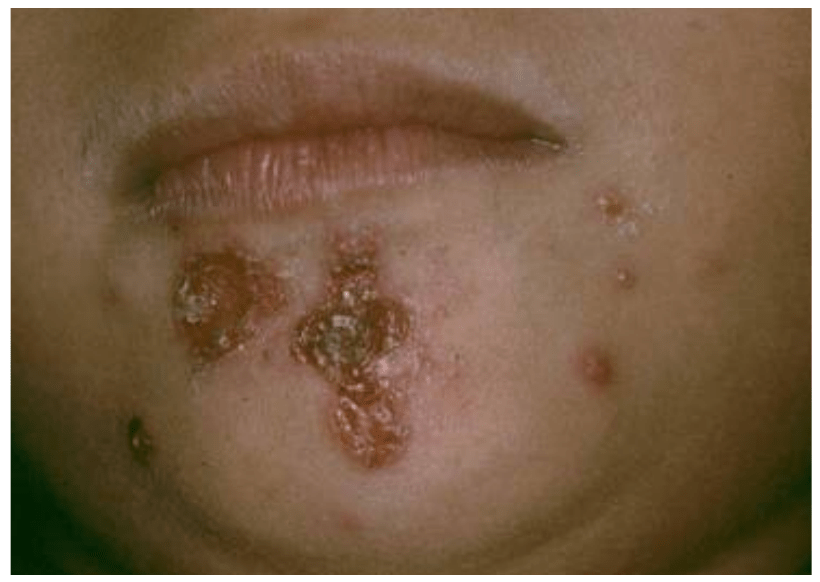
Figura 5.- Impétigo costroso estreptocócico en cara.
Ocasionalmente ocurre ulceración profunda, forma clínica conocida como ectima (Figura 6). Las lesiones pueden persistir varios días o semanas y curan dejando áreas sin pigmentación.
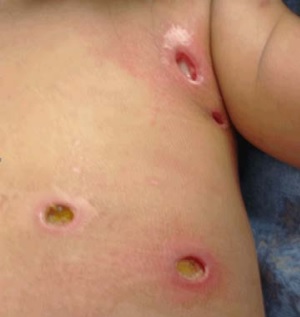
Figura 6.- Ectima por Estreptococo del grupo A en paciente con
varicela complicada
En la celulitis usualmente se aprecia edema y eritema de extensión rápida, acompañados fiebre y compromiso del estado general. La erisipela constituye una forma de celulitis superficial que presenta bordes muy definidos y generalmente se asocia a linfadenitis regional (Figura 7). Otras infecciones de piel y partes blandas causadas con frecuencia por este microorganismo son abscesos, adenitis, miositis o vulvovaginitis.
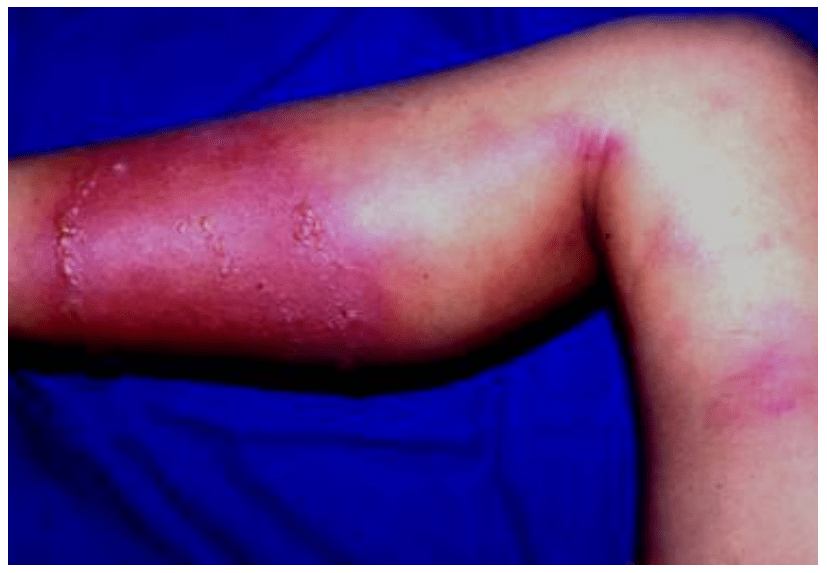
Figura 7.- Erisipela en miembro inferior con trayecto linfático.
Escarlatina
La escarlatina es una enfermedad exantemática febril, en que el exantema aparece en el segundo día de la fiebre y se caracteriza por eritema difuso no doloroso, no pruriginoso y que blanquea con presión digital (Figura 8).
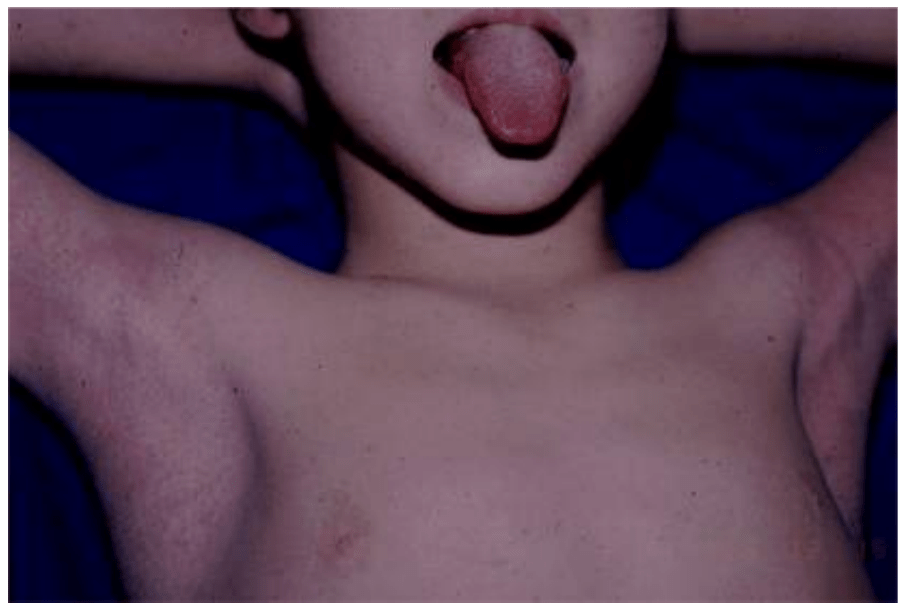
Figura 8.- Eritrodermia en cara y tronco con líneas de Pastia en
axilas y lengua en fresa en escarlatina.
Comienza en la parte superior del tórax y luego se extiende al resto del tronco, cuello y extremidades. La cara se evidencia rubicunda, no obstante, existe palidez alrededor de los labios (signo de Filatov). Los pliegues cutáneos de axilas, ingle, codos y rodillas, aparecen líneas eritematosas mucho más intensas (líneas de Pastia). La oclusión de las glándulas sudoríparas imparte a la piel una textura de piel de lija, lo cual es particularmente útil para el diagnóstico en pacientes de piel oscura. En las mucosas se evidencian signos de faringoamigdalitis y cambios en la lengua. Al inicio se observa en la superficie una capa de secreción blanco-amarillenta, a través de la cual se aprecian las papilas enrojecidas (lengua en fresa blanca) y luego, con la pérdida de dicha capa, se evidencia enrojecimiento marcado y papilas prominentes (lengua en fresa roja) (Figura 9).
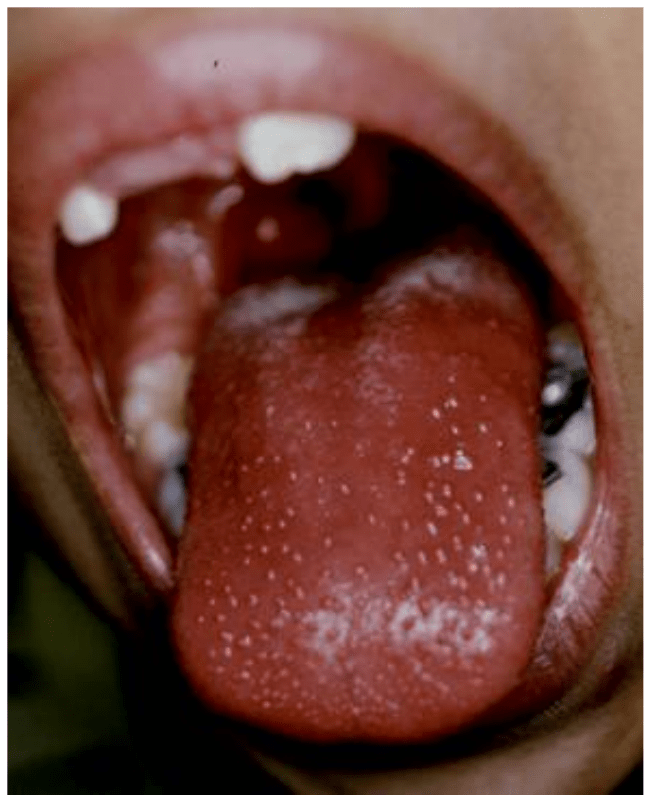
Figura 9.- Lengua en fresa secundaria a escarlatina.
Aún sin tratamiento antibiótico el exantema y la fiebre desaparecen, pero requieren mínimo 7-10 días. Posteriormente aparece descamación extensa en tronco, cara, manos y pies (Figura 10) que puede persistir por varias semanas. El diagnóstico diferencial más importante de escarlatina es con otras entidades que cursan con exantema, como la enfermedad de Kawasaki y con otras infecciones virales incluyendo dengue, sarampión o rubeola.

Figura 10.- Descamación tardía en manos en paciente con escarlatina.
Infecciones severas
Dentro de las infecciones severas más frecuentes destacan la fascitis necrotizante y el síndrome de shock tóxico. Con menor frecuencia también puede ocurrir neumonía necrotizante o pleuroneumonía, meningitis, endocarditis, osteomielitis, artritis y sepsis.
La fascitis necrotizante se inicia con signos de flogosis en piel, con rápida progresión y aparición de coloración violácea o negruzca central (Figura 11-A), lo cual corresponde a áreas de tejido necrótico, que puede comprometer el músculo subyacente.
El área con tejido gangrenoso, característicamente es indolora, no obstante, existe gran sensibilidad en el resto de la zona afectada, en la cual el edema tiene una mayor extensión en relación al eritema. Esta enfermedad generalmente presenta gran toxicidad sistémica. El síndrome de shock tóxico se presenta con manifestaciones de falla de múltiples órganos y aparición precoz de signos de shock, los cuales se manifiestan después de 24-48 horas de síntomas inespecíficos como fiebre, eritrodermia, mialgias, náuseas, vómitos y diarrea.
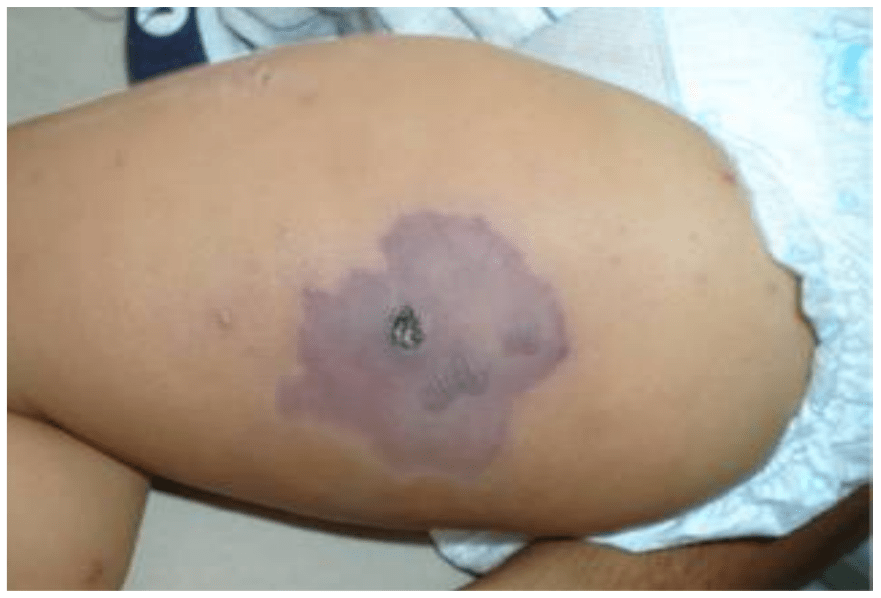
Figura 11A.- Fascitis necrotizante debida a Estreptococo del grupo A en pacientes con varicela, antes de la limpieza quirúrgica.
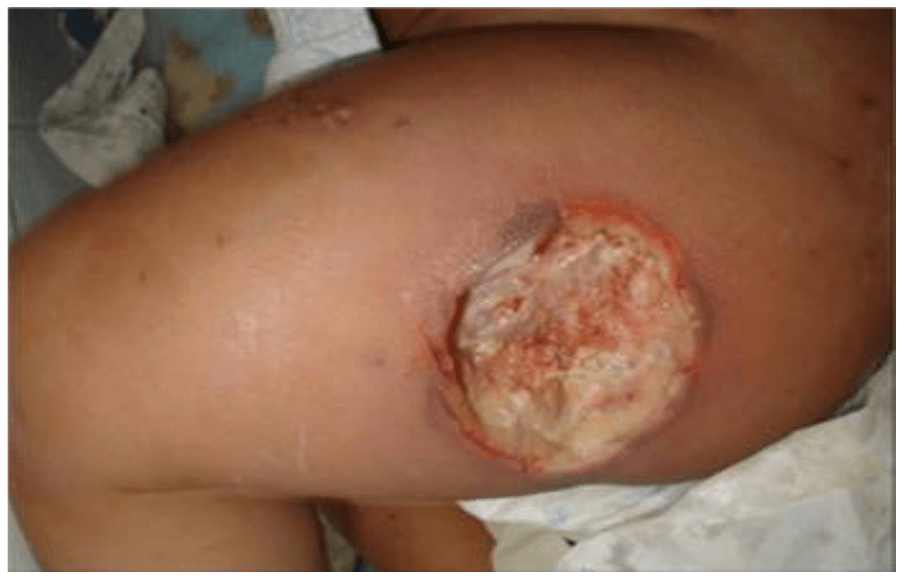
Figura 11B.- Fascitis necrotizante debida a Estreptococo del grupo A en pacientes con varicela, después de la limpieza quirúrgica
Diagnóstico
El diagnóstico de faringoamigdalitis se basa inicialmente en los hallazgos clínicos y los aspectos epidemiológicos, sin embargo, es muy importante lograr la identificación del microorganismo. El cultivo del exudado faríngeo representa el elemento principal para la confirmación diagnóstica, no obstante, la técnica para la toma de la muestra puede afectar la precisión de los resultados. Por ello, se recomienda lograr un hisopado vigoroso, tanto de amígdalas como de la pared posterior de la faringe, evitando el contacto con la lengua y con la mucosa bucal. Debido a que se requieren varios días para obtener los resultados del cultivo, las pruebas para la detección de antígenos bacterianos adquieren gran utilidad práctica, ya que permiten un diagnóstico rápido. Considerando su alta especificidad, la presencia de una prueba positiva, no requiere confirmación con el aislamiento bacteriano Sin embargo, debido a la menor sensibilidad, cuando la prueba es negativa se recomienda realizar cultivo. Las desventajas de este método radican básicamente en la limitada disponibilidad y su alto costo. Aunque para la indicación de tratamiento se recomienda la confirmación microbiológica (mediante cultivo o pruebas rápidas), con frecuencia el diagnóstico solo es posible por criterios clínicos y epidemiológicos.
La detección del microorganismo en faringe no distingue entre pacientes con infección estreptocócica y pacientes portadores crónicos que cursan con infección viral. Se estima que entre 5-20% de pacientes pediátricos sanos tienen colonización faríngea. Lograr la diferenciación entre ambas situaciones durante el proceso agudo, no es fácil. Aún cuando el diagnóstico puede confirmarse en forma retrospectiva, con la medición de antiestreptolisinas, los pacientes con manifestaciones clínicas y cultivo positivo deben recibir tratamiento específico, aún cuando esto podría significar el tratamiento innecesario de algunos pacientes portadores.
Cuando las manifestaciones clínicas de escarlatina son clásicas, generalmente no hay dificultad para el diagnóstico, no obstante, en algunos casos se requiere la identificación del microorganismo en faringe. Para el diagnóstico de impétigo no se recomienda de rutina la realización de cultivos, ya que en muestras de piel con frecuencia se identifican simultáneamente estreptococos y estafilococos, por lo tanto, es imposible precisar el patógeno primario. El diagnóstico en enfermedad invasiva requiere cultivos de sangre y de otros fluidos corporales o secreciones procedentes de sitios focales de infección.
La determinación de los anticuerpos contra algunos productos extracelulares tiene gran importancia en el diagnóstico de complicaciones tardías post-infecciosas. Aunque también se puede determinar anti-DNasa B, más comúnmente se investigan antiestreptolisinas O. Ambos tipos de anticuerpos aparecen en forma tardía después de la enfermedad aguda, alcanzando el pico entre 3 y 6 semanas en el caso de antiestreptolisinas O y entre 6 y 8 semanas en el caso de los anti-DNasa B. En relación a las antiestreptolisinas, es importante señalar la dificultad en la interpretación de los valores reportados como normales por los diferentes laboratorios clínicos. Tales valores usualmente corresponden a pacientes adultos, los cuales tienden a ser menores, al compararlos con aquellos de pacientes pediátricos. Por lo tanto, para la confirmación de infección estreptocócica reciente, se prefiere la demostración de niveles en ascenso (o descenso), en exámenes obtenidos en momentos diferentes. Para el diagnóstico de infección estreptocócica recurrente, las estreptolisinas tienen utilidad limitada, ya que los valores elevados persisten por tiempo prolongado después de la infección aguda. Otra limitante se relaciona a su inespecificidad, ya que también pueden ser producidas por estreptococos del grupo C o G. Los pacientes que son portadores faríngeos crónicos de S. pyogenes, usualmente no presentan alteraciones en los títulos de antiestreptolisinas.
Tratamiento
Aunque la faringoamigdalitis estreptocócica puede tener resolución espontánea, el tratamiento antibiótico acorta el curso de las manifestaciones clínicas, disminuye las complicaciones supurativas, acorta el período de contagiosidad y previene el riesgo de fiebre reumática. No existe ninguna duda sobre beneficio de la terapia con antibióticos en pacientes con faringoamigdalitis, no obstante, hay evidencias que indican que el tratamiento muy precozmente en el curso de la infección, puede evitar la aparición de anticuerpos específicos de tipo. En este sentido, es importante señalar que el riesgo de fiebre reumática no se incrementa al diferir la terapia por un máximo de 7-9 días después del inicio de los síntomas. Aún cuando ha sido utilizada durante varias décadas, la penicilina sigue siendo efectiva para S. pyogenes y se recomienda como primera opción en faringoamigdalitis. La penicilina benzatínica administrada en dosis única logra niveles efectivos para obtener curación. Algunos esquemas alternativos orales incluyen penicilina V o amoxicilina durante 10 días. El principal inconveniente con estos esquemas es la omisión temprana al ocurrir la mejoría clínica del paciente. En casos de alergia a la penicilina se recomienda la indicación de macrólidos, sin embargo, hay que considerar que existen algunos reportes aislados de resistencia bacteriana. El tiempo recomendado para la terapia con eritromicina o claritromicina es 10 días, mientras que para azitromicina es 5 días.
Los pacientes con faringoamigdalitis estreptocócica reciente, que presentan reaparición de manifestaciones clínicas y demostración del microorganismo en faringe requieren ser reevaluados. Entre las posibilidades se encuentran falla en el cumplimiento de la terapia, reinfección o simplemente presencia de estado de portador crónico asociado a infección viral intercurrente. En cualquier caso se recomienda indicar nuevamente antibióticos. Si existe sospecha de terapia inadecuada se prefiere una dosis de penicilina benzatínica. En otras situaciones, se debe indicar tratamiento que incluya cobertura para bacterias de la flora faríngea que pudiesen haber inactivado a la penicilina por producción de β-lactamasas, tales como S. aureus o anaerobios. Entre las opciones más adecuadas para estos casos se incluyen cefadroxilo (u otra cefalosporina de 1ª generación), amoxicilina/clavulánico o clindamicina.
En casos de impétigo localizado, generalmente es efectivo el tratamiento tópico con mupirocin o bacitracina. Además es importante el control de las condiciones predisponentes y el cumplimiento de las medidas básicas de higiene, que incluya el cuidado de las uñas para evitar diseminación por rascado. Cuando las lesiones son múltiples o generalizadas se recomienda tratamiento oral, preferiblemente con un antibiótico también efectivo contra S. aureus (como cefadroxilo), ya que no es fácil el diagnóstico diferencial. El tratamiento apropiado del impétigo, no ha demostrado modificar la incidencia de glomerulonefritis aguda.
El tratamiento de escarlatina con manifestaciones leves es similar al indicado para faringoamigdalitis. Se prefiere un esquema antibiótico por 10 días, aunque algunos autores sugieren penicilina benzatínica en dosis única. En los pacientes con celulitis, erisipela o escarlatina con manifestaciones severas, se recomienda terapia antibiótica endovenosa inicial (con penicilina cristalina, oxacilina o cefazolina) y posteriormente al mejorar se puede considerar la terapia secuencial oral. Para infecciones severas, en las cuales generalmente existe un elevado inóculo bacteriano, se recomienda un esquema antibiótico intravenoso combinado, que incluya una penicilina (u otro β-lactámico) y clindamicina, ambos a dosis máximas. En fascitis necrotizante es primordial la resección precoz y amplia del tejido necrótico (Figura 11-B). En el shock tóxico y en otras infecciones severas es vital el apoyo de la unidad de cuidados intensivos.
La condición de portador faríngeo generalmente no requiere tratamiento, sin embargo, debe considerarse en determinadas situaciones, como el antecedente de fiebre reumática en algún miembro de la familia. Los esquemas más efectivos son clindamicina oral por 10 días o la asociación de penicilina benzatínica (una dosis intramuscular) y rifampicina oral por 4 días.
Prevención
La prevención de infecciones estreptocócicas esta dirigida a la disminución de la posibilidad de adquisición del microorganismo. Aunque el tratamiento antibiótico es importante para disminuir el riesgo de transmisión, paralelamente se deben mejorar las condiciones higiénicas del hogar y controlar los factores predisponentes de la enfermedad. La terapia antibiótica adecuada de pacientes con faringoamigdalitis, constituye la medida más importante para la prevención primaria de la fiebre reumática. Generalmente no se recomienda profilaxis antibiótica para personas sanas que conviven con pacientes con faringoamigdalitis estreptocócica. La amigdalectomia no ha demostrado disminuir del riesgo de infección recurrente o aparición de fiebre reumática. Actualmente existen algunos estudios en relación al desarrollo de la vacuna, sin embargo, aún no se encuentra disponible para su aplicación rutinaria.
Resumen
El Estreptococo del grupo A o Streptococcus pyogenes es una de las especies más frecuente del género Streptococcus y constituye un patógeno importante en pediatría. Se transmite por secreciones respiratorias y por contacto directo con lesiones cutáneas. Su virulencia depende fundamentalmente de la proteína M de la pared, cuyas diferencias han permitido la identificación de múltiples tipos. La inmunidad protectora se relaciona con la presencia de anticuerpos específicos contra esta proteína. Las manifestaciones clínicas pueden ser leves, como en faringoamigdalitis e impétigo o severas como en fascitis necrotizante y síndrome de shock tóxico. Con frecuencia también ocurre escarlatina y en ocasiones complicaciones post-infecciosas, como fiebre reumática y glomerulonefritis aguda.
El diagnóstico diferencial de faringoamigdalitis es principalmente con faringitis viral, mientras que para escarlatina debe hacerse con enfermedades que cursan con exantema, incluyendo enfermedad de Kawasaki y algunas otras infecciones. Aunque el diagnóstico se basa en hallazgos clínicos y aspectos epidemiológicos, es importante lograr la identificación microbiológica del microorganismo. La elevación de antiestreptolisinas ocurre en forma tardía, pero tiene valor para el diagnóstico de las complicaciones tardías. La penicilina sigue siendo efectiva para el microorganismo. En el tratamiento de elección para la faringoamigdalitis es penicilina benzatínica en dosis única. Las alternativas orales son penicilina V, amoxicilina o cefadroxilo por 10 días. En impétigo se recomienda antibióticos tópicos y medidas higiénicas. El tratamiento de escarlatina con manifestaciones leves es similar al indicado en faringoamigdalitis. En celulitis, erisipela o escarlatina con manifestaciones severas se recomienda terapia antibiótica endovenosa (con penicilina cristalina, oxacilina o cefazolina) y posteriormente terapia secuencial oral. Las infecciones severas requieren tratamiento antibiótico combinado incluyendo un β-lactámico y clindamicina. Las medidas de prevención están dirigidas a la disminución de la posibilidad de adquisición del microorganismo. La terapia antibiótica apropiada de pacientes con faringoamigdalitis constituye la medida más importante para la prevención primaria de fiebre reumática. Actualmente no existe vacuna para aplicación rutinaria.
Lecturas recomendadas
- American Academy of Pediatrics. Group A Streptococcal infections. In: Pickering LK, editor. Red book: Report of the committee on infectious diseases. 27th ed. Elk Grove Village (IL): American Academy of Pediatrics; 2006. p. 610-20.
- Bisno AL, Gerber MA, Gwaltney JM, Kaplan EL, Schwartz RH. Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Clin Infect Dis 2002; 35:113-25.
- Bisno AL, Ruoff KL. Classification of streptococci. In: Mandell GL, Bennett JE, Dolin R, editors. Principles and practice of infectious diseases. 6th ed. New York (NY): Churchill Livingstone; 2005. p. 2360-2.
- Bisno AL, Stevens DL. Streptococcus pyogenes. In: Mandell GL, Bennett JE, Dolin R, editors. Principles and practice of infectious diseases. 6th ed. New York (NY): Churchill Livingstone; 2005. p. 2362-79.
- Forbish DA, Freeman MK. Scarlet fever. US Pharm 2008; 33(3)48-58.
- Gerber MA. Streptococcus pyogenes. In: Long SS, editor. Principles and practice of pediatric infectious diseases. 3nd ed.New York (NY): Churchill Livingstone; 2008. p. 700-11.
- Linder JA, Bates DW, Lee GM, Finkelstein JA. Antibiotic treatment of children with sore throat. JAMA 2005;294:2315-22.
- Montes M, García-Arenzana JM. The Streptococcus genus: a practical review for the microbiology laboratory. Enferm Infecc Microbiol Clin 2007;25(Suppl 3):14-20.
- Stevens DL, Bisno AL, Chambers HF, Everett ED, Patchen Dellinger, Goldstein EJ, et al. Practice guidelines for the diagnosis and management of skin and soft-tissue infections. Clin Infect Dis 2005;41:1373–406.

