Aspectos no resueltos en el manejo de la anemia renal, un consenso Delphi del Grupo de Anemia de la S.E.N
Resumen
La anemia es una complicación frecuente de la enfermedad renal crónica (ERC) y se asocia con una disminución en la calidad de vida y a un mayor riesgo de transfusiones, de morbimortalidad y de progresión de la ERC. El Grupo de Trabajo en Anemia de la Sociedad Española de Nefrología realizó un estudio Delphi entre expertos en anemia de la ERC para consensuar respuestas a preguntas relevantes que no se hubieran podido resolver con la evidencia existente. Se empleó la metodología de consensos RAND/UCLA. Se definieron 15 preguntas con una estructura PICO, seguida de una revisión en bases de datos de literatura científica. A partir de la evidencia se formularon enunciados. Diecinueve expertos los evaluaron mediante un proceso iterativo tipo Delphi a dos rondas. Se consensuaron 16 enunciados en respuesta a 8 preguntas referidas a la ferropenia y suplementación con Fe (impacto y gestión de ferropenia con o sin anemia, marcadores de ferropenia, seguridad de hierro i.v.) y a 7 relacionadas con agentes estimuladores de la eritropoyesis (AEE) y/o con estabilizadores del factor inducible por la hipoxia (HIF), alcanzándose consenso en todos ellos (individualización del objetivo de Hb, impacto y gestión de resistencia a AEE, AEE en el periodo inmediato post trasplante y estabilizadores de HIF: impacto sobre la ferrocinética, interacción con inflamación y seguridad cardiovascular). Existe una necesidad de estudios clínicos que aborden los efectos de la corrección del déficit de Fe con independencia de la anemia y el impacto del tratamiento de esta con diversos AEE sobre la calidad de vida, la progresión de ERC y los eventos cardiovasculares. © 2022 Sociedad Española de Nefrolog ́ ıa. Publicado por Elsevier España, S.L.U. Este es un art ́ ıculo Open Access bajo la licencia CC BY-NC-ND ( http://creativecommons.org/licenses/ by-nc-nd/4.0/ ).
Introducción
La anemia es una complicación frecuente de la enfermedad renal crónica (ERC) y se asocia a una disminución en la calidad de vida (CdV) de los pacientes, aumento de riesgo de transfusiones, así como a un aumento de la morbimortalidad y de progresión de la ERC 1.
La principal causa de anemia en la ERC es la producción inadecuada de eritropoyetina endógena; aunque en los últimos años se ha reconocido el origen multifactorial de la misma. Otros factores implicados son, por ejemplo, una respuesta eritropoyética disminuida de la médula ósea, la disminución de la disponibilidad de hierro (Fe) para la eritropoyesis y el aumento de los niveles de hepcidina (déficit absoluto o funcional de Fe), una vida media disminuida de los hematíes, o déficits vitamínicos (vitamina B 12 o ácido fólico) 1,2.
La prevalencia de anemia aumenta a medida que disminuye la función renal y es prácticamente universal en pacientes en hemodiálisis. Por otra parte, la deficiencia de Fe (DFe) es muy común en pacientes con ERC desde estadios más precoces de la enfermedad 3.
La introducción de los agentes estimuladores de la eritropoyesis (AEE) a finales de los años ochenta supuso un avance fundamental para los pacientes renales, pues aumentó los niveles de hemoglobina (Hb) y la calidad de vida y redujo la morbimortalidad y la necesidad de transfusiones 1. Sin embargo, existen aspectos no resueltos en el manejo de la anemia renal, como los objetivos individuales de tratamiento (Hb y ferrocinética), la hiporrespuesta a AEE, la variabilidad en los niveles de Hb, la seguridad de los AEE y de la ferroterapia, entre otros. Por ese motivo la Sociedad Española de Nefrología (S.E.N.), a través de su Grupo de Trabajo en Anemia, planteó realizar un estudio DELPHI entre expertos en anemia de la ERC para consensuar respuestas a preguntas relevantes que no se hubieran podido resolver con la evidencia de los ensayos clínicos.
Metodología
Este trabajo se llevó a cabo siguiendo la metodología de consensos desarrollada por la RAND/UCLA 4. El Grupo Elaborador de Recomendaciones (GER) se compuso de 8 nefrólogos (dos coordinadores y 6 asesores) con experiencia en el manejo del paciente con ERC y la anemia. En la primera reunión en abril del 2021 se definieron 15 preguntas con estructura PICO (pacientes, intervención, comparador, resultado) 5.
A partir de las preguntas se realizó una revisión de la literatura en las bases de datos PubMed, Scopus, Web Of Science (cierre datos: junio 2021) a través de sintaxis controlada (ver datos suplementarios 1 ), con un límite temporal de 10 años. A las referencias halladas mediante la búsqueda en bases de datos, el GER pudo añadir estudios identificados de otras maneras o que no cumplían con los criterios preestablecidos (por ejemplo, temporales) pero que se consideraron relevantes para responder a las preguntas de investigación. El proceso de selección de las referencias se describe en la figura suplementaria 1. Posteriormente se realizó una lectura crítica de las publicaciones, se extrajo la evidencia pertinente y se formularon los enunciados que respondían a las preguntas.
Diecinueve expertos, evaluaron los enunciados propuestos a través de un proceso iterativo tipo Delphi a dos rondas según una escala Likert de 1 a 9 (1: totalmente en desacuerdo; 9: totalmente de acuerdo) en cuestionario online. Junto con el enlace al cuestionario, los panelistas recibieron un dossier con un resumen de la evidencia utilizada por los expertos para la formulación de los enunciados, con las referencias bibliográficas relativas. Se utilizó la metodología RAND/UCLA para el análisis del consenso en paneles Delphi 4. Cada ítem del cuestionario queda clasificado según el grado de acuerdo y la puntuación mediana del panel en Apropiado (mediana en rango 7-9), Incierto (mediana en rango 4-6 o cualquier mediana en desacuerdo) o Inapropiado (mediana en rango 1-3). El acuerdo se logró si al menos un tercio de la muestra respondió dentro del mismo rango de puntuación que la mediana, desacuerdo si la puntuación mediana cayó en cualquiera de los dos extremos y más de un tercio de la muestra respondió en el intervalo extremo opuesto, o si la mediana cayó en el intervalo central, y al menos un tercio de la muestra respondió en uno de los otros dos intervalos, y “neutral” si no cumplía alguno de los criterios anteriores 4. Siempre basado en los comentarios recibidos en primera ronda, se decidió desdoblar uno de los enunciados, para más claridad. Un total de 16 enunciados (100%) propuestos entre la primera y segunda ronda Delphi fueron consensuados por el panel de expertos.
Ferropenia y suplementación del hierro
El DFe absoluto o funcional es una condición común en la ERC. Las guías de práctica clínica de Nefrología han considerado la ferroterapia en presencia de ferropenia y anemia 6 . Sin embargo, en los últimos años se ha visto la relevancia del DFe per se , independientemente de la anemia, en otras situaciones clínicas, como la insuficiencia cardíaca con fracción de eyección reducida (ICFEr) 7 . Los resultados de los ensayos clínicos publicados en pacientes con ICFEr o el estudio PIVOTAL en pacientes en hemodiálisis, así como resultados de estudios observacionales plantean la conveniencia de tratar la ferropenia más allá de la anemia en pacientes renales 8 .
Las recomendaciones relacionadas con esta sección se pueden encontrar en la tabla 1

¿Hay evidencias del efecto deletéreo del déficit de Fe, independientemente de la anemia, en los pacientes con ERC?
Se discute en conjunto con la pregunta II.
¿Se deben medir los parámetros férricos en el paciente con ERC independientemente de la presencia de anemia? (papel preventivo de la anemia)
Se ha demostrado que el DFe en pacientes con ICFEr tiene un impacto pronóstico negativo y su corrección con Fe intravenoso (i.v.) mejora la situación clínica y reduce la morbilidad, independientemente de la presencia de anemia 8 . Además existen evidencias crecientes de que el DFe per se tiene implicaciones pronósticas negativas en pacientes en todo el espectro de la ERC 9–21 , así como sobre la calidad de vida relacionada con la salud (CVRS) 22 o la sintomatología 23 de pacientes con ERC. Dado que las definiciones de DFe y las poblaciones de los estudios no son homogéneas, es difícil cuantificar el riesgo atribuible al DFe absoluto o funcional, pero coinciden en un aumento del riesgo de mortalidad total 9–12,14,16,17,19,21 , hospitalización de causa cardiovascular (CV) 13 , mortalidad CV 9,10,17,21 , insuficiencia cardíaca (IC) 15,20 o eventos CV 11,19 en presencia de DFe (absoluto o funcional) en la mayoría de estudios. Sin embargo, estos estudios sólo demuestran asociación, pues dado su carácter observacional no puede inferirse causalidad. Tampoco existe una evidencia clara del beneficio de la corrección del DFe en eventos CV, pues los ensayos se han diseñado para valorar sus efectos eritropoyéticos en presencia de anemia. En las guías de anemia de la Kidney Disease Improving Global Outcomes (KDIGO) del año 2012 6 se recomienda la detección y la monitorización de los parámetros férricos únicamente a los pacientes con anemia. De hecho, las últimas controversias KDIGO concluían que comprender el impacto clínico del DFe y su corrección, independientemente de la existencia de anemia, es un área de investigación de alta prioridad para futuros estudios en pacientes con ERC 24 .
¿Deben incorporarse los nuevos marcadores de déficit de Fe (% hematíes hipocromos/Hb reticulocitaria) en el estudio de la ferrocinética en ERC?
El diagnóstico del DFe se ha basado clásicamente en el IST, como marcador del Fe circulante (y disponible para la médula ósea) y la ferritina sérica, considerado un indicador de los depósitos de Fe en el organismo. Sin embargo, estos indicadores se consideran poco fiables para estimar las reservas de Fe (la ferritina es un reactante de fase aguda que puede aumentar en presencia de inflamación) o para predecir la respuesta a la ferroterapia en pacientes con ERC. Tanto la Hb reticulocitaria (CHr) como el porcentaje de hematíes hipocrómicos son parámetros funcionales que pueden ayudar en el estudio de la ferrocinética en la ERC, ya que son parámetros más fiables para la evaluación de la homeostasis del Fe excepto en presencia de una talasemia. Actualmente, la mayoría de los laboratorios de hematología son capaces de medir estos indicadores. Adicionalmente, tienen la ventaja de su bajo coste, escasa variabilidad y no estar influenciados por la inflamación ni las infecciones. Sin embargo, fuera de la evidencia diagnóstica, existe escasa experiencia en la implementación de estos marcadores en la práctica clínica. Se recomienda usar el porcentaje de hematíes hipocrómicos, pero solo si es posible procesar la muestra de sangre dentro de las 6 h siguientes a su extracción. Probablemente, la combinación de todos estos parámetros ferrocinéticos, permita conseguir un algoritmo más preciso para el diagnóstico de la deficiencia de Fe y la respuesta eritropoyética a la ferroterapia en los pacientes renales. Sin embargo, según las últimas controversias sobre el manejo de la anemia de la Guía KDIGO 24 , el uso clínico generalizado de ambos parámetros está limitado por la ausencia de límites de decisión clínica universales, así como por el requisito de su determinación en muestras de sangre fresca en el caso del porcentaje de hematíes hipocrómicos. Estas áreas han sido identificadas como de alta prioridad para futuras investigaciones, por lo que es difícil recomendar su uso generalizado y sustituir a la ferritina e IST.
¿Existe evidencia acerca de corregir el déficit de Fe independientemente de la anemia y/o tratamiento con agentes estimuladores de la eritropoyesis?
En el estudio PIVOTAL25 , pacientes incidentes en hemodiálisis tratados con AEE fueron aleatorizados a un grupo proactivo que recibió 400 mg/mes de Fe sacarosa i.v. hasta alcanzar niveles de ferritina >700?ng/ml o un IST >40% frente al grupo reactivo que recibió Fe sacarosa a dosis bajas si la ferritina era <200 ng/ml o el IST 20%. Tras un seguimiento de 2,1 años presentaron un evento compuesto CV (muerte, infarto de miocardio, ictus u hospitalización por IC) el 29,3% del grupo proactivo frente a 32,3% del grupo reactivo (HR 0,85, IC 95% 0,73-1,0). Analizando los eventos individualmente, se observó una reducción del riesgo de mortalidad, de hospitalización por IC o de infarto de miocardio mortal y no mortal, con tasas similares de ictus. Las tasas de hospitalización y/o de infección fueron similares en los dos grupos. Los autores concluyeron que, en pacientes en hemodiálisis, un régimen de Fe i.v. de dosis altas administrado de forma proactiva fue superior a un régimen de dosis bajas administrado de forma reactiva y requirió la administración de dosis más bajas de AEE (reducción del 19%), por lo que el beneficio observado podría ser, al menos en parte, debido a las menores dosis de AEE requeridas25.
El estudio FIND-CKD26 aleatorizó 626 pacientes anémicos con ERC no en diálisis (ND) (FGe <60 ml/min/1,73 m2 ) y DFe (IST <20%, ferritina <100 ng/ml) a dos estrategias diferentes de Fe i.v.: ferritina alta (400-600 ng/ml) o baja (100-200 ng/ml) o ferroterapia oral. Se demostró la superioridad de la estrategia de ferritina alta en prevenir otros tratamientos de la anemia26 , sin diferencias en cuanto a seguridad después de 1 año de seguimiento (eventos adversos [EA] graves, eventos cardíacos, mortalidad, infecciones o progresión de la ERC) entre los diferentes grupos25,27.
Un estudio piloto28 analizó el efecto de una dosis fija de citrato férrico frente a tratamiento estándar en pacientes con ERC avanzada. Se aleatorizaron a 203 pacientes con FGe ≤20 ml/min/1,73 m2, fósforo ≥3,0 mg/dl, Hb >8,0 g/dl, índice de IST <55%. El grupo que recibió citrato férrico aumentó significativamente la Hb, el IST y la ferritina sérica, y redujo significativamente el fosfato sérico y el FGF23 intacto (p <0,001 para todos). En comparación con el tratamiento habitual, el tratamiento con citrato férrico resultó en un número significativamente menor de ingresos hospitalarios anuales, menos tiempo de hospitalización y una menor incidencia del criterio de valoración combinado de muerte, necesidad de diálisis o trasplante (p = 0,002)28.
Un estudio prospectivo, doble ciego, aleatorizado en pacientes no anémicos con ERC en estadios 3b-5 y DFe, investigó si 1000 mg de Fe i.v. (derisomaltosa férrica -FDI-) podrían mejorar la capacidad de ejercicio. Tras ajustar por las características basales, no hubo diferencias significativas en el test de la marcha durante 6 minutos (6MWT) entre los dos grupos al mes (p = 0,736) o a los tres meses (p = 0,741). Hubo aumentos no significativos en 6MWT desde el inicio hasta 1 y 3 meses en el brazo de FDI. La Hb se mantuvo estable y hubo aumentos estadísticamente significativos en la ferritina e IST a 1 y 3 meses (p <0,001). Hubo una modesta mejora numérica en los parámetros de CdV. No hubo eventos adversos atribuibles a FDI29.
Así pues, los resultados apuntan a un beneficio de la corrección del DFe en la ERC. Sin embargo, su efecto es difícil de separar de la mejora de la Hb o de la reducción de dosis de AEE, por lo que se precisan estudios aleatorizados específicamente diseñados que confirmen estos aspectos.
¿Debe corregirse el déficit de Fe al diagnóstico de la anemia según los parámetros de población general – hombre Hb <13 y mujer Hb <12 g/dl – en el paciente con ERC?
El DFe puede causar anemia e hiporrespuesta a los AEE por lo que debe corregirse a fin de asegurar una optimización de la eritropoyesis en pacientes anémicos con ERC.
En pacientes con anemia asociada a la ERC, la ferroterapia está destinada a asegurar reservas de Fe adecuadas para la eritropoyesis, evitar o retrasar la necesidad de AEE y, en pacientes que reciben tratamiento con AEE, prevenir el desarrollo de DFe y reducir las necesidades de AEE. Como ya se ha comentado antes, la anemia en la ERC se asocia con un mayor riesgo de morbilidad, mortalidad, y progresión de la ERC por lo que es deseable su corrección precoz8.
Las recomendaciones de las guías clínicas sobre la administración de Fe coinciden en hacerlo en pacientes con ERC anémicos. No es adecuado extrapolar los umbrales de Hb que se aplican para el inicio de la prescripción de AEE (Hb <10 g/dl), que son más bajos, basados en los resultados de los ensayos clínicos con estos agentes30,31.
El Fe, a diferencia de los AEE, es un factor necesario para una eritropoyesis eficiente, pero no un factor de crecimiento, por lo que no existe riesgo de sobrepasar el nivel de Hb por encima del límite objetivo29,32 (salvo en pacientes con policitemia/poliglobulia).
¿Debe corregirse el déficit de Fe en pacientes ERC con
insuficiencia cardiaca sin anemia?
Se estima que existe un DFe en aproximadamente un 46% de los pacientes no anémicos con IC estable. La presencia de DFe, independientemente de la presencia de anemia, se asocia con mayor sintomatología, disminución de la capacidad de ejercicio, de la CdV y mayor mortalidad y hospitalizaciones por progresión de la IC33,34.
En este sentido, varios ensayos clínicos aleatorizados como FAIR-HF35 , CONFIRM-HF36, EFFECT-HF37 y AFFIRM-AHF38 en pacientes con ICFEr y DFe (pero no específicamente ERC) han demostrado la seguridad de la suplementación con Fe carboximaltosa (FCM), así como una mejora de la sintomatología y de algunas variables de desenlaces CV.
En un pequeño ensayo que analizaba pacientes con ERC, IC, anemia y DFe, la administración de Fe i.v. se asoció a mejora en parámetros funcionales miocárdicos y de las dimensiones cardiacas39. En un estudio piloto observacional con pacientes con ICFEr, DFe y disfunción renal (FGe medio 40 ml/min),) la repleción miocárdica de Fe se asoció a mejoría en la fracción de eyección del ventrículo izquierdo y su volumen telesistólico, independiente del cambio en los niveles de Hb40 , lo que se ha confirmado en otro estudio reciente más amplio en pacientes con menor deterioro de función renal41. En pacientes con ERC, una estrategia de una dosis alta con FDI frente a dosis bajas repetidas de Fe sacarosa se asoció con un aumento de la Hb y de parámetros férricos más rápida, así como menor número de eventos CV, incluyendo IC42. Un metaanálisis sobre el efecto de la ferroterapia i.v. en pacientes con ICFEr y DFe43 demostró una mejoría de la clase funcional, de la sintomatología, de la capacidad de ejercicio y de la CdV. Demostró también una reducción del desenlace combinado de muerte por cualquier causa y hospitalización por causa CV, del riesgo del desenlace combinado de muerte CV y hospitalización por empeoramiento de la IC, y una reducción del riesgo de hospitalización por IC. Otro metaanálisis más reciente de los estudios con FCM en pacientes con ICFEr y DFe mostró resultados clínicos similares, aunque el efecto beneficio fue menor en pacientes con IST >20%44.
El estudio IRONOUT HF45 estudió a 225 pacientes con IC sintomática y DFe a los que se aleatorizó a recibir 150 mg de Fe polisacárido vía oral o placebo. Los pacientes que recibieron Fe oral no consiguieron mejorar los depósitos de Fe o la capacidad funcional.
Es por todo esto que las guías de IC de la European Society of Cardiology (ESC) recomiendan considerar el tratamiento con FCM i.v. en pacientes con ICFEr que estén sintomáticos, y que presenten DFe. Sin embargo, la misma guía puntualiza que los estudios en los que basa la recomendación no poseían potencia estadística suficiente para evaluar mortalidad o eventos CV, o analizar los efectos independientes de los niveles de Hb46.
En pacientes en hemodiálisis, el estudio PIVOTAL ha demostrado una reducción de las hospitalizaciones por IC (este estudio excluyó a pacientes con IC clase funcional IV de la New York Heart Association), con la administración proactiva de Fe i.v., frente a una administración reactiva sólo en caso de ferropenia25.
Todo lo cual apoya la administración de FCM i.v. en pacientes con ICFEr y ERC, extrapolando los resultados obtenidos en pacientes con IC.
¿Es más eficaz el Fe i.v. que el Fe oral en la corrección de la anemia en ERC (3-5) o diálisis?
Qunibi y cols.47 compararon la eficacia y seguridad de FCM i.v. a dosis altas frente a Fe oral en 255 pacientes con ERCND. Tras 8 semanas, la Hb aumentó más con FCM (1,31 g/dl frente a 0,83 g/dl, p <0,01) y en un mayor porcentaje de pacientes que recibieron FCM aumentó la Hb ≥1 g/dl respecto a la ferroterapia oral (60,4% frente al 34,7% de los pacientes), independientemente de si estaban recibiendo AEE. Resultados similares se observan en el estudio PROGRESS con 351 pacientes ERC–ND con Fe isomaltósido i.v. y similar tiempo se seguimiento48.
En el estudio FIND-CKD49 , el grupo FCM i.v.-ferritina alta presentó niveles de Hb y de ferritina superiores a los otros dos grupos, sin diferencias en cuanto a EA o EA graves entre los diferentes grupos, aunque hubo una tasa mayor de abandonos en el grupo de Fe oral, especialmente por EA gastrointestinales49. El metaanálisis de Shepshelovich y cols.50 incluyó 24 ensayos, 13 con 2369 pacientes con ERC-ND y 11 que incluyeron a 818 pacientes con ERC-5D. Los pacientes tratados con Fe i.v. tuvieron una mayor probabilidad de conseguir un aumento de la Hb >1 g/dl y los niveles de ferritina fueron significativamente superiores en todos los grupos de Fe i.v. frente al grupo de Fe oral. Respecto a la seguridad, el análisis demostró tasas comparables de EA y EA graves entre Fe i.v. y oral. Sin embargo, como limitación en muchos estudios los períodos de seguimiento generalmente se limitaban a tres meses, por lo que no hay suficientes datos sobre la seguridad del Fe i.v. prediálisis a medio-largo plazo.
Solo dos ensayos clínicos aleatorizados en pacientes con ERC han abordado el impacto del Fe i.v. en resultados diferentes de la corrección de la anemia. El estudio REVOKE51 fue un ensayo clínico, unicéntrico, aleatorizado que comparó el efecto de Fe sacarosa i.v. frente a ferroterapia oral en 137 pacientes con ERCND sobre la función renal como evento primario a 104 semanas. El estudio se interrumpió prematuramente por el aumento del riesgo de EA en el grupo tratado con Fe i.v. Sin embargo, deben considerarse algunas limitaciones metodológicas. La mayoría de los EA ocurrieron mucho después de que se completara la intervención, se habían incluido todos los EA (incluso si fueron repetidos en el mismo paciente) en lugar de tiempo al primer EA. Por otro lado, el número de pacientes con EA graves fue similar en ambos grupos y la diferencia fue significativa sólo tras ajustar, por lo que este estudio tiene un alto riesgo de sesgo. El otro ensayo clínico es el PIVOTAL 25 ya mencionado que demostró que la pauta de Fe i.v. proactiva a dosis altas fue superior frente a la pauta reactiva a dosis bajas para reducir la tasa de evento combinado CV y muerte por cualquier causa en pacientes en hemodiálisis anémicos tratados con AEE. En este estudio el grupo proactivo alcanzó antes los objetivos de Hb, se redujo la dosis de AEE y no se asoció a un aumento de riesgo de trombosis del acceso vascular, infecciones ni de hospitalización.
¿Cuál es el perfil de seguridad de las dosis altas de Fe i.v. en pacientes con ERC y anemia en comparación con Fe oral o dosis bajas de Fe i.v.?
En el estudio PIVOTAL25, aquellos pacientes aleatorizados a recibir dosis alta y proactiva de Fe sacarosa i.v. presentaron una menor incidencia de MACE + que los pacientes asignados a dosis bajas reactivas de Fe i.v., con un perfil de seguridad similar, demostrando la superioridad de la estrategia proactiva en reducir eventos CV.
En el estudio FIND-CKD en pacientes con ERC-ND, ya mencionado, no hubo diferencias en seguridad entre los grupos. Además, un análisis post hoc mostró que solo el 21,6% de los pacientes tratados con Fe oral lograban un aumento de Hb ≥1 g/dl en 4 semanas y entre los que no respondieron en ese tiempo, menos de un 30% lo conseguían al final del estudio, en la semana 5249. Este hallazgo podría sugerir que una respuesta ineficaz precoz al tratamiento con Fe oral podría ser motivo para considerar un cambio temprano a ferroterapia i.v.
En el estudio FERWON-NEPHRO, los pacientes fueron aleatorizados a recibir una dosis única de 1 g de Fe isomaltósido i.v. o hasta 5 dosis de 200 mg de Fe sacarosa i.v. en un periodo de dos semanas. La dosis única más alta de Fe isomaltósido i.v. indujo una respuesta hematológica no inferior a las 8 semanas, tasas bajas y similares de reacciones de hipersensibilidad con una incidencia significativamente menor del evento adverso CV compuesto (MACE, angina inestable, IC, fibrilación auricular, hipertensión o hipotensión)52.
El estudio REPAIR IDA53 aleatorizó a dos dosis de FCM 750 mg i.v. en 1 semana o Fe sacarosa 200 mg i.v. administrados hasta en 5 dosis durante 14 días. No se encontraron diferencias en el evento de seguridad compuesto (muerte CV, infarto e ictus), pero hubo más episodios de hipertensión transitoria en el grupo de FCM i.v. En cuanto a la eficacia, un número mayor de pacientes del grupo de FCM alcanzó un aumento de Hb ≥1 g/dl.
Con estos datos, se puede recomendar que cuando se elige tratamiento con Fe i.v. en pacientes ND, la estrategia de elección sea de dosis alta y baja frecuencia. Tal como recomiendan las guías del National Institute of Health and Care Excellence (NICE)31 , dosis alta y frecuencia baja es un esquema en el que se administran al menos 500 mg de Fe en cada infusión, con un máximo de dos infusiones, pauta que ha demostrado ser segura y eficaz.
Agentes estimuladores de la eritropoyesis (AEE) y estabilizadores del factor inducido por la hipoxia (IPH-HIF)
Las recomendaciones relacionadas con esta sección se pueden encontrar en la tabla 2

¿Hay que individualizar el objetivo de Hb para cada paciente?
De acuerdo con las guías KDIGO 2012, los AEE deben indicarse en los pacientes ERC-ND con niveles de Hb <10 g/dl y en pacientes ERC-5D con Hb de 9,0-10,0 g/dl. La Hb objetivo para el mantenimiento es de 10-11,5 g/dl en el conjunto de pacientes con ERC54. También establecen que no deben conseguirse intencionadamente niveles de Hb >13 g/dl con AEE en los pacientes adultos.
Por otro lado, la guía European Renal Best Practice (ERBP) indica que se debe indicar los AEE cuando la concentración de Hb es <10 g/dl en todos los pacientes con ERC, proponiendo una individualización tanto del inicio (más precoz en individuos activos de bajo riesgo) como de objetivos de Hb, aunque sin superar Hb de12 g/dl en ningún caso.
Finalmente, las recientes guías NICE31 recomiendan individualizar los objetivos teniendo en cuenta también la opinión de los pacientes, los síntomas y las comorbilidades. Recomiendan un objetivo global de Hb de 10-12 g/dl y no escalar de forma indefinida las dosis de AEE si no se consiguen los objetivos terapéuticos preespecificados.
Ninguna de las tres guías reseñadas aporta resultados de estudios con objetivos específicos por perfiles de pacientes.
¿Cuál es el porcentaje de resistencia a AEE en pacientes tratados?
Se discute en conjunto con la pregunta XI.
En pacientes con resistencia a AEE, ¿hay que mantener el tratamiento con altas dosis de AEE, aunque no se llegue al objetivo de Hb?
No existe una definición universalmente aceptada de hiporrespuesta o resistencia a los AEE. En la práctica, significa no lograr una concentración de Hb objetivo a pesar de recibir una dosis superior a la habitual de un AEE dado, o precisar dosis muy elevadas para mantener un nivel de Hb objetivo. Las principales guías la definen de forma diferente: las NKF-KDOQI 55 y las NICE56 como unas dosis de eritropoyetina superiores a 300 o 450 U/Kg/semana si se administran s.c. o i.v. respectivamente, las NICE también incluyen una dosis de darbepoietina >1,5 g/Kg/semana (una vez descartada una causa conocida de resistencia como sangrado crónico o comorbilidad mantenida). Las guías KDIGO6 la definen como la ausencia de aumento de la Hb después de tratamiento con AEE durante 1 mes a las dosis adecuadas según peso.
A pesar de la ausencia de una definición precisa de hiporrespuesta a los AEE, se ha empleado el cociente entre la dosis de epoetina en UI/Kg/semana (o el equivalente para otros AEE) y la concentración de Hb en g/dl, conocido como índice de resistencia eritropoyético (IRE). Se define resistencia un IRE superior a 12,720 UI semanales de epoetina/Kg de peso/g/dl de Hb57.
La prevalencia de resistencia al tratamiento con AEE en pacientes con ERC y anemia variará en función de la definición y de la población estudiada. Por ejemplo, estimaciones recientes de prevalencia oscilan entre el 12,5% cuando tanto el nivel de Hb como la dosis de AEE se incluyeron en la definición57, al 30,3% cuando solo se consideró en los pacientes el cambio desde el valor inicial en la Hb con Hb basal <11 g/dl58. Independientemente de la definición, la hiporrespuesta a AEE se asocia con una mayor mortalidad por todas las causas59–63 probablemente como consecuencia de la comorbilidad subyacente. Recientemente, se ha demostrado una asociación similar en pacientes con IC tratados con AEE64. Sin embargo, un análisis reciente del estudio DOPPS demuestra que la resistencia a los AEE en la mayoría de casos es transitoria y que mejora al corregir sus causas65.
Las guías NICE recomiendan considerar interrumpir el tratamiento con AEE en casos de resistencia, en pacientes que precisan trasfusiones frecuentes y dosis elevadas de AEE, siempre que se hayan descartado y tratado todas las causas reversibles de resistencia a AEE31.
El aumento de la dosis de AEE no mejora el pronóstico en los pacientes que presentan un IRE elevado. De hecho, varios estudios muestran que el uso de dosis altas de AEE puede producir resultados clínicos adversos. En el estudio CHOIR66, pacientes con ERC-ND fueron aleatorizados para alcanzar un objetivo de Hb de 11,3 o 13,5 g/dl con epoetina ␣ administrada una vez a la semana. La incidencia del desenlace principal (combinado de muerte, IC, accidente cerebrovascular e infarto agudo de miocardio) fue superior en los pacientes asignados a la Hb objetivo más alta. Un análisis posterior mostró que los pacientes que recibieron dosis elevadas de epoetina ␣ (≥20 000 U/semana) tuvieron más eventos adversos67. La incapacidad para alcanzar el objetivo de Hb y el uso protocolizado de epoetina en dosis altas se asociaron con un aumento del riesgo del evento combinado en los análisis no ajustados. Sin embargo, en modelos ajustados, solo epoetina ␣ en dosis altas se asoció con un riesgo significativamente mayor de alcanzar el evento combinado, lo que sugiere que el uso de dosis altas de los AEE en el contexto de hiporrespuesta puede ser más perjudicial que beneficioso. En el estudio TREAT en pacientes con diabetes mellitus, el tratamiento con darbepoetina ␣ en los pacientes asignados al grupo de corrección de la Hb(Hb de 13,0 g/dl) duplicó el riesgo de ictus en comparación con placebo68, y en aquellos con hiporrespuesta inicial se asoció con un aumento del riesgo cardiovascular60. Se observaron resultados similares en el estudio RED-HF realizado en pacientes con IC y que utilizó los criterios de inclusión del TREAT69. Estos datos sugieren que los riesgos de administrar dosis muy elevadas de AEE son superiores a los beneficios en los pacientes con hiporrespuesta a los AEE70, y apoyan las recomendaciones de las guías KDIGO de no incrementar las dosis de AEE indiscriminadamente en caso de hiporrespuesta6.
¿Es conveniente mantener los AEE en el periodo inmediato post trasplante para mejorar la evolución?
La anemia postrasplante (APT) afecta del 30%-45% de los receptores de trasplante renal y se asocia con un aumento de la morbilidad71–73 pero solo una minoría de ellos recibe tratamiento con AEE73. Las razones podrían ser la falta de una evidencia clara sobre el riesgo-beneficio de la terapia, así como el coste de los tratamientos. En el momento actual no existen recomendaciones específicas para el tratamiento de la APT6.
El estudio Neo-PDGF, aleatorizó 104 pacientes. El empleo de epoetina  en dosis altas (4 dosis de 30 000 UI, aproximadamente 430 U/kg y dosis a lo largo de 2 semanas) durante las primeras dos semanas postrasplante aumentó significativamente los niveles de Hb un mes después del trasplante en comparación con la no administración (Hb media 11,1 frente a 10,5 g/dl; p = 0,038) pero sin diferencias significativas en la incidencia de disfunción inicial del injerto o filtrado glomerular74. De manera similar, la administración intraoperatoria de epoetina ␣ en dosis altas (40 000 UI dosis única, aproximadamente 570 U/kg) a 72 receptores de trasplante renal no mejoró la incidencia de disfunción inicial del injerto, la función renal al mes ni la Hb al mes del trasplante 75. El limitado tamaño muestral de estos estudios impide valorar correctamente los posibles riesgos de dosis tan altas de AEE.
En un estudio de cohorte transversal retrospectivo de 1794 receptores de trasplante renal, la anemia (Hb <12,5 g/dl) se asoció significativamente con mayor mortalidad. En pacientes sin AEE, el aumento espontáneo de la Hb se asoció con una disminución de la mortalidad por cualquier causa. En los pacientes tratados con AEE, la mejora de la anemia (Hb hasta 12,5 g/dl) también se asoció con una disminución de la mortalidad, aunque alcanzar una Hb >14 g/dl aumentaba de forma significativa el riesgo de muerte76. En el ensayo CAPRIT77, se aleatorizaron 125 receptores de trasplante renal a epoetina  con objetivos de Hb de 13-15 g/dl (corrección completa) o 10,511,5 g/dl (corrección parcial). En comparación con el grupo de corrección parcial, el grupo de corrección completa tuvo una disminución menor en el aclaramiento de creatinina estimado (5,9 frente a 2,4 ml/min/1,73 m2), una menor tasa de ERC terminal (21% frente a 4,8%) y una mayor supervivencia del injerto (80% frente a 95%). También hubo una mejoría significativa en la CdV. Con respecto a la seguridad CV no hubo eventos cardíacos (IC, arritmia o infarto de miocardio) en el grupo de corrección completa en comparación con el grupo de corrección parcial (4 pacientes, 8%). Estos datos concuerdan con un estudio realizado en Japón a 127 trasplantados de riñón tratados con AEE durante tres años78. Más recientemente se ha publicado otro ensayo en 55 pacientes trasplantados renales con APT a los tres meses79. Los pacientes fueron aleatorizados a recibir epoetina  con un objetivo entre 11,5-13,5 g/dl o a no recibir tratamiento para la anemia. Tras dos años de seguimiento no hubo diferencias en cuanto a la evolución de la función renal entre los dos grupos, siendo similar la tasa de descenso del filtrado glomerular; no hubo tampoco diferencias en cuanto a la proteinuria o al control de la presión arterial. Sí que se observó una mejoría más acentuada de la CdV en el grupo tratado con AEE. El pequeño número de participantes de estos ensayos no permite obtener información adecuada sobre la seguridad CV de los niveles objetivos más alto en el trasplante renal.
Los resultados de estos estudios, así como los del gran estudio observacional de Heinze76 sugieren que el nivel objetivo óptimo de Hb en APT es más alto que el objetivo sugerido en la ERC y probablemente debería ser de hasta 12–13 g/dl. Un ensayo clínico más grande, diseñado como el estudio CAPRIT, con un seguimiento más prolongado podría ayudar a definir el nivel de Hb objetivo. El estudio ALERT demuestra que la anemia es un factor de riesgo de pérdida del injerto renal pero no de morbimortalidad CV o mortalidad total Los niveles de Hb están inversamente relacionados con la pérdida del injerto (HR 0,86 [0,80-0,92] por 1 g/dl Hb p <0,001)80.
Así pues, aunque los datos del tratamiento con AEE de la anemia en el postransplate renal sugieren un beneficio, el beneficio de mantener los AEE en el postransplante inmediato requiere estudios específicos que conformen su beneficio.
¿Existe un efecto diferencial sobre la ferrocinética de los estabilizadores de HIF frente a AEE?
Existe un soporte fisiopatológico que apoya el efecto de los inhibidores de las prolil-hidroxilasa (IPH) de hypoxia inducible factor (HIF), también llamados estabilizadores de HIF, sobre la ferrocinética. Los estabilizadores de HIF aumentan la expresión del HIF, permitiendo su dimerización y translocación al núcleo celular. Ello desencadena una activación de genes que promueve el aumento de la producción de EPO y expresión de su receptor, y otras acciones sobre el metabolismo férrico como son el aumento en la producción de transportadores de Fe en la pared celular (DMT1, DcytB), de niveles de transferrina y de su receptor, y el bloqueo de la hepcidina30,81,82, favoreciendo la absorción y movilización de Fe y su transporte hasta la médula para la eritropoyesis.
Un metaanálisis reciente incluyo un total de 30 estudios con 13 146 pacientes tratados con roxadustat, daprodustat, vadadustat, molidustat, desidustat o enarodustat. Los estabilizadores de HIF redujeron los niveles de hepcidina, ferritina y hierro sérico, mientras que la capacidad total de fijación de hierro y los niveles de transferrina aumentaron frente a los del grupo de placebo o AEE83. Sin embargo, los resultados con las diferentes moléculas (como daprodustat o vadadustat) no son uniformes y podrían existir diferencias entre ellas a este respecto o ser debidas a diferencias en el diseño de los protocolos.
¿Existe un efecto independiente de la inflamación en la corrección de la anemia por estabilizadores de HIF (IPH-HIF)?
Los estudios preclínicos demuestran que el aumento de la expresión de HIF reduce los niveles de hepcidina, un reactante de fase aguda que está elevado en la ERC y se ha implicado en el déficit funcional de Fe84. Un reciente metaanálisis demuestra que el tratamiento con estabilizadores de HIF puede reducir los niveles de hepcidina, tanto frente a placebo como frente a AEE83. En los estudios comparados con placebo la reducción de hepcidina se mantiene en todos los subgrupos. Por ambas razones se puede hablar de un efecto de clase.
En los estudios de roxadustat en ERC-ND se estratificó a los pacientes por quintiles de proteína C reactiva (PCR) y se demostró que mantenían los resultados de eficacia y dosificación en todos los subgrupos. Igualmente, mientras los pacientes con PCR basal elevada tratados con roxadustat mantuvieron la dosis, aquellos que recibían AEE precisaron aumentar la dosis durante el seguimiento85.
En los estudios de vadadustat, no hubo correlación entre los niveles de PCR basal y el incremento de Hb86.
Debe quedar claro que los estudios fase 3 no fueron diseñados para medir la respuesta eritropoyética en pacientes resistentes a AEEs y que su análisis post-hoc83, sólo destaca una menor afectación de la respuesta eritropoyética por eventos inflamatorios intercurrentes en pacientes tratados con estabilizadores de HIF.
¿Podemos considerar que existe un efecto clase (estabilizadores de HIF) en cuanto a respuesta en Major Adverse Cardiovascular Events (MACE)?
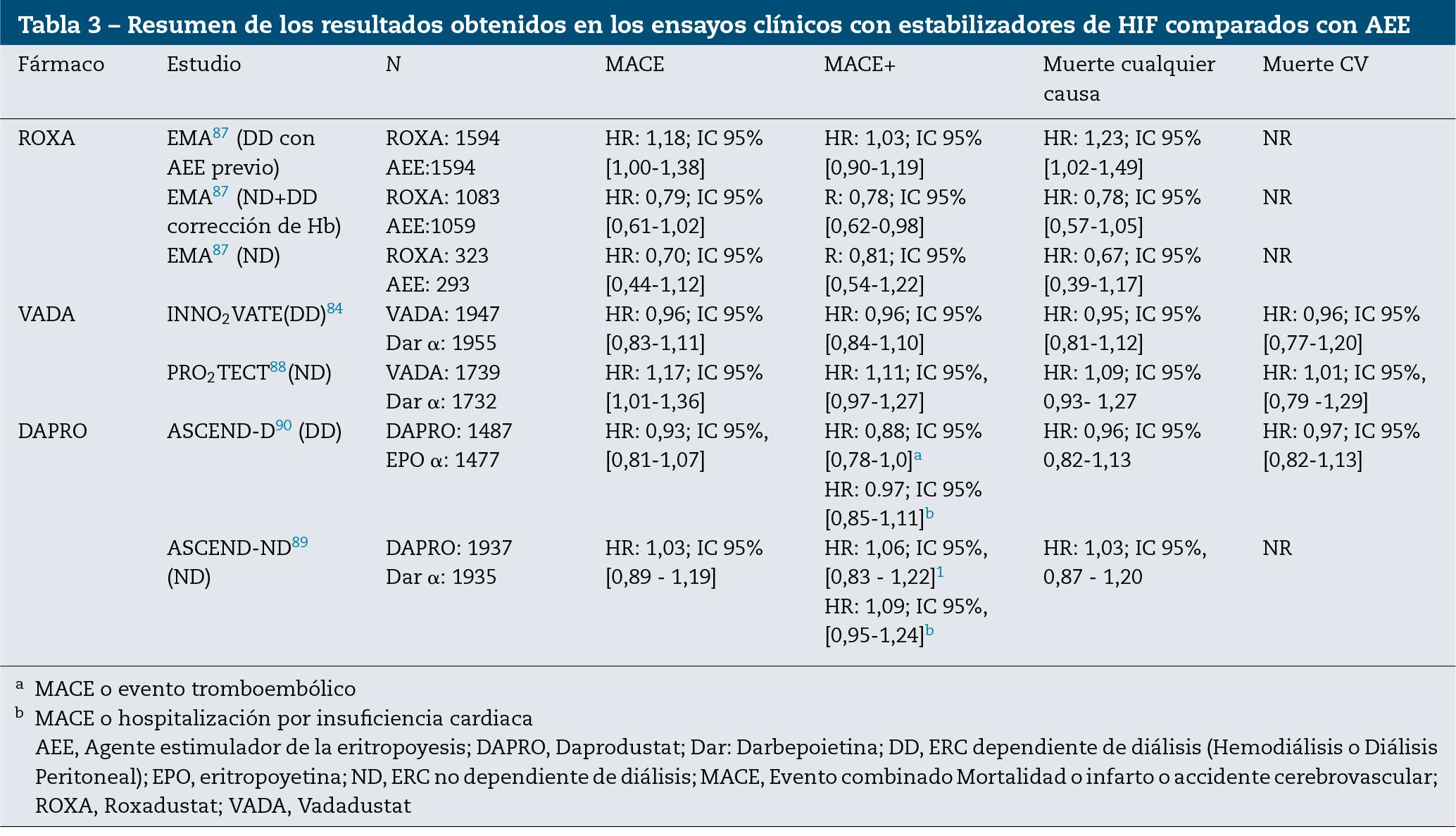
No existen estudios comparativos de seguridad CV entre los diferentes estabilizadores de HIF. La tabla 3 resume resultados en eventos CV de los distintos ensayos clínicos de los estabilizadores de HIF. Tras los resultados de los distintos ensayos clínicos y análisis por las agencias reguladoras84,87–90 se puede concluir que las distintas moléculas presentan un perfil con respecto a MACE de no inferioridad en aquellos pacientes DD, pero sus resultados en ND resultan más controvertidos. Este hecho justificaría la realización de más estudios para poder garantizar la seguridad de estas moléculas en todos los pacientes con ERC.
Resumen
El trabajo DELPHI realizado ha permitido revisar la evidencia disponible de los tratamientos actuales en el manejo de la anemia renal y formular recomendaciones consensuadas con los expertos basadas en una revisión sistemática de la literatura. Por otro lado, recomendamos realizar nuevos estudios con el objetivo principal de evaluar el impacto del tratamiento de la anemia sobre la CVRS y la progresión de la ERC, y los efectos de la corrección del DFe con independencia de la anemia sobre el pronóstico de estos pacientes. El novedoso mecanismo de acción de los estabilizadores de HIF abre una nueva etapa para la investigación en este campo y ofrece una alternativa terapéutica que precisa más estudios para evaluar sus beneficios potenciales (por ejemplo, reducción de necesidades de ferroterapia, pacientes resistentes a AEE).
Financiación
Vifor Pharma y Astellas han proporcionado a la S.E.N. una beca no condicionada para eldesarrollo de este proyecto, y de ningún modo han intervenido en la elección de preguntas PICO, selección bibliográfica ni ha estado presente en las discusiones durante el desarrollo del mismo.
Autoría/colaboradores
Todos los autores han hecho contribuciones sustanciales en cada uno de los siguientes aspectos: 1) la concepción y el diseño del estudio, o el análisis y la interpretación de los datos, 2) elborrador del artículo o la revisión crítica del contenido intelectual, 3) la aprobación definitiva de la versión que se presenta.
Conflicto de intereses
Jose Portolés declara haber participado en estudios pivotales de fármacos relacionados con anemia de Janssen-Cilag, Roche, AMGEN, Vifor Pharma, Astellas, Otsuka y GSK. por acciones de formación y consultoría de Astellas, GSK, Otsuka y Sanofi, Novartis y Vifor Pharma. Alejandro Martín Malo declara haber recibido honorarios por conferencias y consultorías de AstraZeneca, Astellas, Baxter, Medtronic y Vifor Pharma. Leyre Martín declara haber recibido pago u honorarios por consultoría de Astellas y BD-Bard; financiación en forma de beca de investigación de Vifor Pharma. Soporte para asistencia a reuniones de Baxter y Vifor Pharma. Gema Fernández-Fresnedo declara haber recibido pago u honorarios por conferencias,ponencias de Vifor Pharma, AstraZeneca, Novo Nordisk, Novartis, Boehringer-Ingelheim. Patricia de Sequera declara haber recibido pago u honorarios por conferencias, ponencias de:
Vifor Pharma, Amgen, Fresenius, AstraZeneca, GSK, Braun y Baxter. Soporte para asistencia a reuniones de Nipro, Vifor Pharma, Amgen, Fresenius, AstraZeneca and Baxter. Por participación en Advisory Board de Astellas, Vifor Pharma, Baxter, AstraZeneca. J. Emilio Sánchez declara haber recibido pago u honorarios por conferencias, ponencias de Vifor Pharma, Amgen, AstraZeneca, Novo Nordisk, Astellas y Baxter y por participación en Advisory Board de Astellas, Vifor Pharma y GSK.
Alberto Ortiz-Arduan declara haber recibido financiación en forma de beca de investigación de Sanofi y por consultoría, por conferencias o para asistencia a reuniones de Advicciene, Astellas, AstraZeneca, Amicus, Amgen, Fresenius Medical Care, GSK, Bayer, Sanofi-Genzyme, Menarini, Mundipharma, Kyowa Kirin, Alexion, Freeline, Idorsia, Chiesi, Otsuka, Novo-Nordisk, Sysmex and Vifor Fresenius Medical Care Renal Pharma y es Director de la Cátedra Mundipharma-UAM de enfermedad renal diabética y de la Cátedra AstraZeneca-UAM de ERC y Alteraciones Hidroelectrolíticas.
Aleix Cases declara haber recibido financiación en forma de beca de investigación de Vifor Pharma, por consultoría de Astellas, AstraZeneca, Bayer, Boehringer-Ingelheim, GSK, Novo Nordisk, Otsuka y Vifor Pharma, por conferencias de: Astellas, AstraZeneca, Amgen, Bayer, BMS, Medscape, Novo Nordisk, Sanofi México, Vifor Pharma, así como otros conceptos de Arbor Research, Astellas, Boehringer-Ingelheim, Diaverum, GSK, Novo Nordisk, Otsuka, Sociedad Española de Nefrología y Vifor Pharma.
Agradecimientos
Los panelistas miembros del grupo de estudio DELPHI-GAS comprende los siguientes coautores:José Luis Gorriz MD PhD Prof H. Clínico de Valencia; José Herrero MD PhD H. Clínico de Madrid; Manuel Macia MD PhD Hospital Universitario Nuestra Señora de Candelaria; Marco Montomoli Hospital Clínico Universitario de Valencia; Miguel Pérez Fontán MD PhD Prof C.H.U A Coruña-CHUAC; María Auxiliadora Bajo MD PhD Prof H.U La Paz, Madrid; Borja Quiroga MD PhD H. U. La Princesa, Madrid; Sagrario Soriano MD PhD H. U Reina Sofía Córdoba; Nuria Areste MD PhD Hospital Universitario Virgen Macarena; Marta Crespo MD PhD H. del Mar Barcelona; Cesar Remón MD PhD Hospital Puerta del Mar, Cádiz Los autores quieren agradecer el soporte y colaboración de Medical Statistics Consulting (MSC) en el desarrollo de la metodología Delphi, así como la colaboración de María Giovanna Ferrario, PhD y de Antoni Torres-Collado, PhD (MSC) en la coordinación y edición del manuscrito.
Anexo. Material adicional
Se puede consultar material adicional a este artículo en su versión electrónica disponible en doi:10.1016/j.nefro.2022.11.009.
Referencias
- Portoles J, Martin L, Broseta JJ, Cases A. Anemia in Chronic Kidney Disease: From Pathophysiology and Current Treatments, to Future Agents. Front Med (Lausanne). 2021;8:642296, http://dx.doi.org/10.3389/fmed.2021.642296.
- Babitt JL, Lin HY. Mechanisms of anemia in CKD. J Am Soc Nephrol. 2012;23:1631–4, http://dx.doi.org/10.1681/ASN. 2011111078.
- Wong MMY, Tu C, Li Y, Perlman RL, Pecoits-Filho R, Lopes AA, et al. Anemia and iron deficiency among chronic kidney disease Stages 3-5ND patients in the Chronic Kidney Disease Outcomes and Practice Patterns Study: often unmeasured, variably treated. Clin Kidney J. 2020;13:613–24, http://dx.doi.org/10.1093/ckj/sfz091.
- Fitch K, Bernstein SJ, Aguilar MD, Burnand B, LaCalle JR, Lazaro P, et al. The RAND/UCLA Appropriateness Method User’s Manual. Santa Monica, CA: RAND Corporation; 2001.
- Aslam S, Emmanuel P. Formulating a researchable question: A critical step for facilitating good clinical research. Indian J Sex Transm Dis AIDS. 2010;31:47–50, http://dx.doi.org/10.4103/0253-7184.69003.
- McMurray J, Parfrey PS, Adamson JW, Aljama P, Berns JS, Bohlius J, et al. KDIGO Clinical Practice Guideline for Anemia in Chronic Kidney Disease. Kidney International Supplements. 2012;2:288–335, http://dx.doi.org/10.1038/kisup.2012.37.
- Anand IS, Gupta P. Anemia and Iron Deficiency in Heart Failure: Current Concepts and Emerging Therapies. Circulation. 2018;138:80–98, http://dx.doi.org/10.1161/CIRCULATIONAHA.118.030099.
- Wish JB, Anker SD, Butler J, Cases A, Stack AG, Macdougall IC. Iron Deficiency in CKD Without Concomitant Anemia. Kidney Int Rep. 2021;6:2752–62, http://dx.doi.org/10.1016/j.ekir.2021.07.032.
- Sato M, Hanafusa N, Tsuchiya K, Kawaguchi H, Nitta K. Impact of Transferrin Saturation on All-Cause Mortality in Patients on Maintenance Hemodialysis. Blood Purif. 2019;48:158–66, http://dx.doi.org/10.1159/000499758.
- Kalantar-Zadeh K, Regidor DL, McAllister CJ, Michael B, Warnock DG. Time-Dependent Associations between Iron and Mortality in Hemodialysis Patients. Journal of the American Society of Nephrology. 2005;16:3070–80, http://dx.doi.org/10.1681/asn.2005040423.
- Koo HM, Kim CH, Doh FM, Lee MJ, Kim EJ, Han JH, et al. The Relationship of Initial Transferrin Saturation to Cardiovascular Parameters and Outcomes in Patients Initiating Dialysis. PLOS ONE. 2014;9:e87231, http://dx.doi.org/10.1371/journal.pone.0087231.
- Pollak VE, Lorch JA, Shukla R, Satwah S. The importance of iron in long-term survival of maintenance hemodialysis patients treated with epoetin-alfa and intravenous iron: analysis of 9.5 years of prospectively collected data. BMC Nephrology. 2009;10:6, http://dx.doi.org/10.1186/1471-2369-10-6.
- Awan AA, Walther CP, Richardson PA, Shah M, Winkelmayer WC, Navaneethan SD. Prevalence, correlates and outcomes of absolute and functional iron deficiency anemia in nondialysis-dependent chronic kidney disease. Nephrol Dial Transplant. 2021;36:129–36, http://dx.doi.org/10.1093/ndt/gfz192.
- Cho ME, Hansen JL, Peters CB, Cheung AK, Greene T, Sauer BC. An increased mortality risk is associated with abnormal iron status in diabetic and non-diabetic Veterans with predialysis chronic kidney disease. Kidney Int. 2019;96:750–60, http://dx.doi.org/10.1016/j.kint.2019.04.029.
- Cho ME, Hansen JL, Sauer BC, Cheung AK, Agarwal A, Greene T. Heart Failure Hospitalization Risk associated with Iron Status in Veterans with CKD. Clin J Am Soc Nephrol. 2021;16:522–31, http://dx.doi.org/10.2215/CJN. 15360920.
- Eisenga MF, Minovic I, Berger SP, Kootstra-Ros JE, van den Berg E, Riphagen IJ, et al. Iron deficiency, anemia, and mortality in renal transplant recipients. Transpl Int. 2016;29:1176–83, http://dx.doi.org/10.1111/tri.12821.
- Eisenga MF, Nolte IM, van der Meer P, Bakker SJL, Gaillard C. Association of different iron deficiency cutoffs with adverse outcomes in chronic kidney disease. BMC Nephrol. 2018;19:225, http://dx.doi.org/10.1186/s12882-018-1021-3.
- Eisenga MF, van Londen M, Leaf DE, Nolte IM, Navis G, Bakker SJL, et al. C-Terminal Fibroblast Growth Factor 23. Iron Deficiency, and Mortality in Renal Transplant Recipients. J Am Soc Nephrol. 2017;28:3639–46, http://dx.doi.org/10.1681/ASN. 2016121350.
- Guedes M, Muenz DG, Zee J, Bieber B, Stengel B, Massy ZA, et al. Serum Biomarkers of Iron Stores Are Associated with Increased Risk of All-Cause Mortality and Cardiovascular Events in Nondialysis CKD Patients, with or without Anemia. J Am Soc Nephrol. 2021;32:2020–30, http://dx.doi.org/10.1681/ASN. 2020101531.
- Mehta RC, Cho ME, Cai X, Lee J, Chen J, He J, et al. Iron status, fibroblast growth factor 23 and cardiovascular and kidney outcomes in chronic kidney disease. Kidney Int. 2021;100:1292–302, http://dx.doi.org/10.1016/j.kint.2021.07.013.
- Stack AG, Mutwali AI, Nguyen HT, Cronin CJ, Casserly LF, Ferguson J. Transferrin saturation ratio and risk of total and cardiovascular mortality in the general population. QJM. 2014;107:623–33, http://dx.doi.org/10.1093/qjmed/hcu045.
- Guedes M, Muenz D, Zee J, Lopes MB, Waechter S, Stengel B, et al. Serum biomarkers of iron stores are associated with worse physical health-related quality of life in nondialysis-dependent chronic kidney disease patients with or without anemia. Nephrol Dial Transplant. 2021;36:1694–703, http://dx.doi.org/10.1093/ndt/gfab050.
- Motonishi S, Tanaka K, Ozawa T. Iron deficiency associates with deterioration in several symptoms independently from hemoglobin level among chronic hemodialysis patients. PLoS One. 2018;13:e0201662, http://dx.doi.org/10.1371/journal.pone.0201662.
- Babitt JL, Eisenga MF, Haase VH, Kshirsagar AV, Levin A, Locatelli F, et al. Controversies in optimal anemia management: conclusions from a Kidney Disease: Improving Global Outcomes (KDIGO) Conference. Kidney Int. 2021;99:1280–95, http://dx.doi.org/10.1016/j.kint.2021.03.020.
- Macdougall IC, White C, Anker SD, Bhandari S, Farrington K, Kalra PA, et al. Intravenous Iron in Patients Undergoing Maintenance Hemodialysis. N Engl J Med. 2019;380:447–58, http://dx.doi.org/10.1056/NEJMoa1810742.
- Macdougall IC, Bock AH, Carrera F, Eckardt KU, Gaillard C, Van Wyck D, et al. FIND-CKD: a randomized trial of intravenous ferric carboxymaltose versus oral iron in patients with chronic kidney disease and iron deficiency anaemia. Nephrol Dial Transplant. 2014;29:2075–84, http://dx.doi.org/10.1093/ndt/gfu201.
- Roger S, Bock AH, Carrera F, Eckardt K-U, Gaillard CA, Van Wyck DB, et al. So035the Safety of Intravenous (Iv) Ferric Carboxymaltose (Fcm) in Patients with Non-Dialysis Dependent Ckd (Nd-Ckd): 1-Year Results from the Find-Ckd Trial. Nephrology Dialysis Transplantation. 2016;31:i15–6, http://dx.doi.org/10.1093/ndt/gfw123.03.
- Block GA, Block MS, Smits G, Mehta R, Isakova T, Wolf M, et al. A Pilot Randomized Trial of Ferric Citrate Coordination Complex for the Treatment of Advanced CKD. J Am Soc Nephrol. 2019;30:1495–504, http://dx.doi.org/10.1681/ASN. 2018101016.
- Bhandari S, Allgar V, Lamplugh A, Macdougall I, Kalra PA. A multicentre prospective double blinded randomised controlled trial of intravenous iron (ferric Derisomaltose (FDI)) in Iron deficient but not anaemic patients with chronic kidney disease on functional status. BMC Nephrol. 2021;22:115, http://dx.doi.org/10.1186/s12882-021-02308-y.
- Locatelli F, Barany P, Covic A, De Francisco A, Del Vecchio L, Goldsmith D, et al. Kidney Disease: Improving Global Outcomes guidelines on anaemia management in chronic kidney disease: a European Renal Best Practice position statement. Nephrol Dial Transplant. 2013;28:1346–59, http://dx.doi.org/10.1093/ndt/gft033.
- National Institute for Health and Care Excellence. Chronic kidney disease: assessment and management, https://www.nice.org.uk/guidance/ng203; 2021.[accessed 17 oct 2021].
- Cases A, Egocheaga MI, Tranche S, Pallares V, Ojeda R, Gorriz JL, et al. Anemia of chronic kidney disease: Protocol of study, management and referral to Nephrology. Nefrologia (Engl Ed). 2018;38:8–12, http://dx.doi.org/10.1016/j.nefro.2017.09.004.
- Klip IT, Comin-Colet J, Voors AA, Ponikowski P, Enjuanes C, Banasiak W, et al. Iron deficiency in chronic heart failure: an international pooled analysis. Am Heart J. 2013;165:575–82000, http://dx.doi.org/10.1016/j.ahj.2013.01.017.
- Jankowska EA, Rozentryt P, Witkowska A, Nowak J, Hartmann O, Ponikowska B, et al. Iron deficiency: an ominous sign in patients with systolic chronic heart failure. Eur Heart J. 2010;31:1872–80, http://dx.doi.org/10.1093/eurheartj/ehq158.
- Anker SD, Comin Colet J, Filippatos G, Willenheimer R, Dickstein K, Drexler H, et al. Ferric carboxymaltose in patients with heart failure and iron deficiency. N Engl J Med. 2009;361:2436–48, http://dx.doi.org/10.1056/NEJMoa0908355.
- Ponikowski P, van Veldhuisen DJ, Comin-Colet J, Ertl G, Komajda M, Mareev V, et al. Beneficial effects of long-term intravenous iron therapy with ferric carboxymaltose in patients with symptomatic heart failure and iron deficiencydagger. Eur Heart J. 2015;36:657–68, http://dx.doi.org/10.1093/eurheartj/ehu385.
- van Veldhuisen DJ, Ponikowski P, van der Meer P, Metra M, Bohm M, Doletsky A, et al. Effect of Ferric Carboxymaltose on Exercise Capacity in Patients With Chronic Heart Failure and Iron Deficiency. Circulation. 2017;136:1374–83, http://dx.doi.org/10.1161/CIRCULATIONAHA.117.027497.
- Ponikowski P, Kirwan BA, Anker SD, McDonagh T, Dorobantu M, Drozdz J, et al. Ferric carboxymaltose for iron deficiency at discharge after acute heart failure: a multicentre, double-blind, randomised, controlled trial. Lancet. 2020;396:1895–904, http://dx.doi.org/10.1016/S0140-6736(20)32339-4.
- Toblli JE, Di Gennaro F, Rivas C. Changes in Echocardiographic Parameters in Iron Deficiency Patients with Heart Failure and Chronic Kidney Disease Treated with Intravenous Iron. Heart Lung Circ. 2015;24:686–95, http://dx.doi.org/10.1016/j.hlc.2014.12.161.
- Nunez J, Monmeneu JV, Mollar A, Nunez E, Bodi V, Minana G, et al. Left ventricular ejection fraction recovery in patients with heart failure treated with intravenous iron: a pilot study. ESC Heart Fail. 2016;3:293–8, http://dx.doi.org/10.1002/ehf2.12101.
- Santas E, Minana G, Cardells I, Palau P, Llacer P, Facila L, et al. Short-term changes in left and right systolic function following ferric carboxymaltose: a substudy of the Myocardial-IRON trial. ESC Heart Fail. 2020;7:4222–30, http://dx.doi.org/10.1002/ehf2.13053.
- Ambrosy AP, von Haehling S, Kalra PR, Court E, Bhandari S, McDonagh T, et al. Safety and Efficacy of Intravenous Ferric Derisomaltose Compared to Iron Sucrose for Iron Deficiency Anemia in Patients with Chronic Kidney Disease With and Without Heart Failure. Am J Cardiol. 2021;152:138–45, http://dx.doi.org/10.1016/j.amjcard.2021.04.042.
- Jankowska EA, Tkaczyszyn M, Suchocki T, Drozd M, von Haehling S, Doehner W, et al. Effects of intravenous iron therapy in iron-deficient patients with systolic heart failure: a meta-analysis of randomized controlled trials. Eur J Heart Fail. 2016;18:786–95, http://dx.doi.org/10.1002/ ejhf.473.
- Anker SD, Kirwan BA, van Veldhuisen DJ, Filippatos G, Comin-Colet J, Ruschitzka F, et al. Effects of ferric carboxymaltose on hospitalisations and mortality rates in iron-deficient heart failure patients: an individual patient data meta-analysis. Eur J Heart Fail. 2018;20:125–33, http://dx.doi.org/10.1002/ejhf.823.
- Lewis GD, Malhotra R, Hernandez AF, McNulty SE, Smith A, Felker GM, et al. Effect of Oral Iron Repletion on Exercise Capacity in Patients With Heart Failure With Reduced Ejection Fraction and Iron Deficiency: The IRONOUT HF Randomized Clinical Trial. JAMA. 2017;317:1958–66, http://dx.doi.org/10.1001/jama.2017.5427.
- Ponikowski P, Voors AA, Anker SD, Bueno H, Cleland JG, Coats AJ, et al., 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur J Heart Fail. 2016;18:891–975, http://dx.doi.org/10.1002/ejhf.592.
- Qunibi WY, Martinez C, Smith M, Benjamin J, Mangione A, Roger SD. A randomized controlled trial comparing intravenous ferric carboxymaltose with oral iron for treatment of iron deficiency anaemia of non-dialysis-dependent chronic kidney disease patients. Nephrol Dial Transplant. 2011;26:1599–607, http://dx.doi.org/10.1093/ndt/gfq613.
- Kalra PA, Bhandari S, Saxena S, Agarwal D, Wirtz G, Kletzmayr J, et al. A randomized trial of iron isomaltoside 1000 versus oral iron in non-dialysis-dependent chronic kidney disease patients with anaemia. Nephrol Dial Transplant. 2016;31:646–55, http://dx.doi.org/10.1093/ndt/gfv293.
- Macdougall IC, Bock AH, Carrera F, Eckardt KU, Gaillard C, Wyck DV, et al. Erythropoietic response to oral iron in patients with nondialysis-dependent chronic kidney disease in the FIND-CKD trial. Clin Nephrol. 2017;88:301–10, http://dx.doi.org/10.5414/CN109198.
- Shepshelovich D, Rozen-Zvi B, Avni T, Gafter U, Gafter-Gvili A. Intravenous Versus Oral Iron Supplementation for the Treatment of Anemia in CKD: An Updated Systematic Review and Meta-analysis. Am J Kidney Dis. 2016;68:677–90, http://dx.doi.org/10.1053/j.ajkd.2016.04.018.
- Agarwal R, Kusek JW, Pappas MK. A randomized trial of intravenous and oral iron in chronic kidney disease. Kidney Int. 2015;88:905–14, http://dx.doi.org/10.1038/ki.2015.163.
- Bhandari S, Kalra PA, Berkowitz M, Belo D, Thomsen LL, Wolf M. Safety and efficacy of iron isomaltoside 1000/ferric derisomaltose versus iron sucrose in patients with chronic kidney disease: the FERWON-NEPHRO randomized, open-label, comparative trial. Nephrology Dialysis Transplantation. 2020;36:111–20, http://dx.doi.org/10.1093/ndt/gfaa011.
- Onken JE, Bregman DB, Harrington RA, Morris D, Buerkert J, Hamerski D, et al. Ferric carboxymaltose in patients with iron-deficiency anemia and impaired renal function: the REPAIR-IDA trial. Nephrol Dial Transplant. 2014;29:833–42, http://dx.doi.org/10.1093/ndt/gft251.
- Drueke TB, Parfrey PS. Summary of the KDIGO guideline on anemia and comment: reading between the (guide)line(s). Kidney Int. 2012;82:952–60, http://dx.doi.org/10.1038/ki.2012.270.
- Mikhail A, Brown C, Williams JA, Mathrani V, Shrivastava R, Evans J, et al. Renal association clinical practice guideline on Anaemia of Chronic Kidney Disease. BMC Nephrol. 2017;18:345, http://dx.doi.org/10.1186/s12882-017-0688-1.
- National Institute for Health and Care Excellence: Guidelines. Chronic kidney disease: assessment and management. London: National Institute for Health and Care Excellence (NICE). Copyright © NICE 2021.; 2021.
- Luo J, Jensen DE, Maroni BJ, Brunelli SM. Spectrum and Burden of Erythropoiesis-Stimulating Agent Hyporesponsiveness Among Contemporary Hemodialysis Patients. Am J Kidney Dis. 2016;68:763–71, http://dx.doi.org/10.1053/j.ajkd.2016.05.031.
- Ingrasciotta Y, Lacava V, Marciano I, Giorgianni F, Tripepi GGDA, et al. In search of potential predictors of erythropoiesis-stimulating agents (ESAs) hyporesponsiveness: a population-based study. BMC Nephrol. 2019;20:359, http://dx.doi.org/10.1186/s12882-019-1554-0.
- Kilpatrick RD, Critchlow CW, Fishbane S, Besarab A, Stehman-Breen C, Krishnan M, et al. Greater epoetin alfa responsiveness is associated with improved survival in hemodialysis patients. Clin J Am Soc Nephrol. 2008;3:1077–83, http://dx.doi.org/10.2215/CJN. 04601007.
- Solomon SD, Uno H, Lewis EF, Eckardt KU, Lin J, Burdmann EA, et al. Erythropoietic response and outcomes in kidney disease and type 2 diabetes. N Engl J Med. 2010;363:1146–55, http://dx.doi.org/10.1056/NEJMoa1005109.
- Bae MN, Kim SH, Kim YO, Jin DC, Song HC, Choi EJ, et al. Association of Erythropoietin-Stimulating Agent Responsiveness with Mortality in Hemodialysis and Peritoneal Dialysis Patients. PLoS One. 2015;10:e0143348, http://dx.doi.org/10.1371/journal.pone.0143348.
- Zhang Y, Thamer M, Stefanik K, Kaufman J, Cotter DJ. Epoetin requirements predict mortality in hemodialysis patients. Am J Kidney Dis. 2004;44:866–76, http://dx.doi.org/10.1016/s0272-6386(04)01086-8.
- Okazaki M, Komatsu M, Kawaguchi H, Tsuchiya K, Nitta K. Erythropoietin resistance index and the all-cause mortality of chronic hemodialysis patients. Blood Purif. 2014;37:106–12, http://dx.doi.org/10.1159/000358215.
- van der Meer P, Grote Beverborg N, Pfeffer MA, Olson K, Anand IS, Westenbrink BD, et al. Hyporesponsiveness to Darbepoetin Alfa in Patients With Heart Failure and Anemia in the RED-HF Study (Reduction of Events by Darbepoetin Alfa in Heart Failure): Clinical and Prognostic Associations. Circ Heart Fail. 2018;11:e004431, http://dx.doi.org/10.1161/CIRCHEARTFAILURE.117.004431.
- Goodkin DA, Zhao J, Cases A, Nangaku M, Karaboyas A. Resistance to Erythropoiesis-Stimulating Agents among Patients on Hemodialysis Is Typically Transient. American Journal of Nephrology. 2022;53:333–42, http://dx.doi.org/10.1159/000523947.
- Singh AK, Szczech L, Tang KL, Barnhart H, Sapp S, Wolfson M, et al. Correction of anemia with epoetin alfa in chronic kidney disease. N Engl J Med. 2006;355:2085–98, http://dx.doi.org/10.1056/NEJMoa065485.
- Szczech LA, Barnhart HX, Inrig JK, Reddan DN, Sapp S, Califf RM, et al. Secondary analysis of the CHOIR trial epoetin-alpha dose and achieved hemoglobin outcomes. Kidney Int. 2008;74:791–8, http://dx.doi.org/10.1038/ki.2008.295.
- Pfeffer MA, Burdmann EA, Chen CY, Cooper ME, de Zeeuw D, Eckardt KU, et al. A trial of darbepoetin alfa in type 2 diabetes and chronic kidney disease. N Engl J Med. 2009;361:2019–32, http://dx.doi.org/10.1056/NEJMoa0907845.
- Bello NA, Lewis EF, Desai AS, Anand IS, Krum H, McMurray JJ, et al. Increased risk of stroke with darbepoetin alfa in anaemic heart failure patients with diabetes and chronic kidney disease. Eur J Heart Fail. 2015;17:1201–7, http://dx.doi.org/10.1002/ejhf.412.
- Vaziri ND, Zhou XJ. Potential mechanisms of adverse outcomes in trials of anemia correction with erythropoietin in chronic kidney disease. Nephrol Dial Transplant. 2009;24:1082–8, http://dx.doi.org/10.1093/ndt/gfn601.
- Molnar MZ, Novak M, Ambrus C, Kovacs A, Pap J, Remport A, et al. Anemia in kidney transplanted patients. Clin Transplant. 2005;19:825–33, http://dx.doi.org/10.1111/j.1399-0012.2005.00428.x.
- Shah N, Al-Khoury S, Afzali B, Covic A, Roche A, Marsh J, et al. Posttransplantation anemia in adult renal allograft recipients: prevalence and predictors. Transplantation. 2006;81:1112–8, http://dx.doi.org/10.1097/01.tp.0000205174.97275.b5.
- Vanrenterghem Y, Ponticelli C, Morales JM, Abramowicz D, Baboolal K, Eklund B, et al. Prevalence and management of anemia in renal transplant recipients: a European survey. Am J Transplant. 2003;3:835–45, http://dx.doi.org/10.1034/j.1600-6143.2003.00133.x.
- Martinez F, Kamar N, Pallet N, Lang P, Durrbach A, Lebranchu Y, et al. High dose epoetin beta in the first weeks following renal transplantation and delayed graft function: Results of the Neo-PDGF Study. Am J Transplant. 2010;10:1695–700, http://dx.doi.org/10.1111/j.1600-6143.2010.03142.x.
- Sureshkumar KK, Hussain SM, Ko TY, Thai NL, Marcus RJ. Effect of high-dose erythropoietin on graft function after kidney transplantation: a randomized, double-blind clinical trial. Clin J Am Soc Nephrol. 2012;7:1498–506, http://dx.doi.org/10.2215/CJN. 01360212.
- Heinze G, Kainz A, Horl WH, Oberbauer R. Mortality in renal transplant recipients given erythropoietins to increase haemoglobin concentration: cohort study. BMJ. 2009;339, http://dx.doi.org/10.1136/bmj.b4018b4018.
- Choukroun G, Kamar N, Dussol B, Etienne I, Cassuto-Viguier E, Toupance O, et al. Correction of postkidney transplant anemia reduces progression of allograft nephropathy. J Am Soc Nephrol. 2012;23:360–8, http://dx.doi.org/10.1681/ASN. 2011060546.
- Tsujita M, Kosugi T, Goto N, Futamura K, Nishihira M, Okada M, et al. The effect of maintaining high hemoglobin levels on long-term kidney function in kidney transplant recipients: a randomized controlled trial. Nephrol Dial Transplant. 2019;34:1409–16, http://dx.doi.org/10.1093/ndt/gfy365.
- Pile T, Raftery M, Thuraisingham R, Kirwan CJ, Harwood S, Yaqoob MM. Treating Posttransplant Anemia With Erythropoietin Improves Quality of Life but Does Not Affect Progression of Chronic Kidney Disease. Exp Clin Transplant. 2020;18:27–33, http://dx.doi.org/10.6002/ect.2018. 0283.
- Schjelderup P, Dahle DO, Holdaas H, Mjoen G, Nordby G, Abedini S, et al. Anemia is a predictor of graft loss but not cardiovascular events and all-cause mortality in renal transplant recipients: follow-up data from the ALERT study. Clin Transplant. 2013;27:E636–43, http://dx.doi.org/10.1111/ctr.12220.
- Giaccia AJ, Simon MC, Johnson R. The biology of hypoxia: the role of oxygen sensing in development, normal function, and disease. Genes Dev. 2004;18:2183–94, http://dx.doi.org/10.1101/gad.1243304.
- Prabhakar NR, Semenza GL. Adaptive and maladaptive cardiorespiratory responses to continuous and intermittent hypoxia mediated by hypoxia-inducible factors 1 and 2. Physiol Rev. 2012;92:967–1003, http://dx.doi.org/10.1152/physrev.00030.2011.
- Chen H, Cheng Q, Wang J, Zhao X, Zhu S. Long-term efficacy and safety of hypoxia-inducible factor prolyl hydroxylase inhibitors in anaemia of chronic kidney disease: A meta-analysis including 13,146 patients. J Clin Pharm Ther. 2021;46:999–1009, http://dx.doi.org/10.1111/jcpt.13385.
- Eckardt KU, Agarwal R, Aswad A, Awad A, Block GA, Bacci MR, et al. Safety and Efficacy of Vadadustat for Anemia in Patients Undergoing Dialysis. N Engl J Med. 2021;384:1601–12, http://dx.doi.org/10.1056/NEJMoa2025956.
- The University of S, Pollock C. Roxadustat Increases Hemoglobin in Anemic Non-Dialysis-Dependent (NDD) Chronic Kidney Disease (CKD) Patients Independent of Inflammation. 62nd ASH Annual Meeting and Exposition: ASH; 2020.
- Volker H. Haase, Bruce S. Spinowitz, Pablo E. Pergola, Zeeshan Khawaja, Qing Zuraw, Amit Sharma, et al. Efficacy and Dose Requirements of Vadadustat Are Independent of Systemic Inflammation and Prior Erythropoiesis-Stimulating Agent (ESA) Dose in Patients With Non-Dialysis Dependent Chronic Kidney Disease (NDD-CKD). ASN KIDNEY WEEK 20162016.
- EMA. Assessment report Evrenzo, https://www.ema.europa.eu/en/documents/assessment- report/evrenzo-epar-public-assessment-report en.pdf; 2021.[accessed June 2022].
- Chertow GM, Pergola PE, Farag YMK, Agarwal R, Arnold S, Bako G, et al. Vadadustat in Patients with Anemia and Non-Dialysis-Dependent CKD. N Engl J Med.;. 2021;384:1589–600, http://dx.doi.org/10.1056/NEJMoa9382035.
- Singh AK, Carroll K, McMurray JJV, Solomon S, Jha V, Johansen KL, et al. Daprodustat for the Treatment of Anemia in Patients Not Undergoing Dialysis. N Engl J Med. 2021;385:2313–24, http://dx.doi.org/10.1056/NEJMoa2113380.
- Singh AK, Carroll K, Perkovic V, Solomon S, Jha V, Johansen KL, et al. Daprodustat for the Treatment of Anemia in Patients Undergoing Dialysis. N Engl J Med. 2021;385:2325–35, http://dx.doi.org/10.1056/NEJMoa2113379.
Autores
José Portolés a, Alejandro Martín-Malo b, Leyre Martín-Rodríguez a,∗ ,Gema Fernández-Fresnedo c, Patricia De Sequera d, J. Emilio Sánchez e, Alberto Ortiz-Arduan f y Aleix Cases g, en representación del grupo de estudio DELPHI-GAS
a Servicio de Nefrología, Hospital Universitario Puerta de Hierro Majadahonda, Instituto de Investigación Segovia de Arana IDIPHIM, Madrid, España.
b Unidad de Nefrología, Hospital Universitario Reina Sofia, Instituto Maimónides de Investigación Biomédica IMIBIC, Universidad de Córdoba, España
c Servicio de Nefrología Hospital Universitario Marqués de Valdecilla Santander, España
d Servicio de Nefrología Hospital Universitario Infanta Leonor, Vallecas, Madrid, España
e Servicio de Nefrología, Hospital de Cabueñes, Gijón, España
f Fundación Jiménez Díaz, Universidad Autónoma de Madrid, Madrid, España
g Universitat de Barcelona, Barcelona, España
Revista de la Sociedad Española de Nefrología
ISSN 0211-6995, Vol. 43, Nº. 5, 2023, págs. 517-530
Autores
Sociedad Española de Nefrología
https://www.revistanefrologia.com/
0211-6995 / © 2021 Sociedad Espanola de Nefrologia.
Publicado por Elsevier Espana, S.L.U.
Este es un artıculo Open Access bajo la licencia CC BY-NC-ND
(http://creativecommons.org/licenses/by-nc-nd/4.0/).

