Guías para el diagnóstico y tratamiento el síndrome metabólico y la diabetes tipo 2, nuevos criterios
Recientemente el National Cholesterol Education Program’s Adult Treatment Panel III (NECP-ATPIII)(1) identificó 6 componentes del síndrome metabólico:
- Obesidad abdominal;
- dislipidemia aterogénica;
- hipertensión arterial;
- insulino resistencia / intolerancia a glucosa,
- estado pro inflamatorio (elevación de la proteína C reactiva);
- estado protrombótico: aumento en el plasma del PAI –1(Plasminogen activator inhibitor-1) y fibrinógeno.
El punto 4, la insulino resistencia / intolerancia a glucosa indica una serie de estados que pueden, si no son controlados, preceder a la diabetes (prediabetes) y son definidos por una glucosa alterada en ayunas (GTA) y/o una prueba de tolerancia a la glucosa oral (PTGO) anormal. Los criterios la American Diabetes Association (ADA) en este punto son: (2)
[su_spacer size=”30″]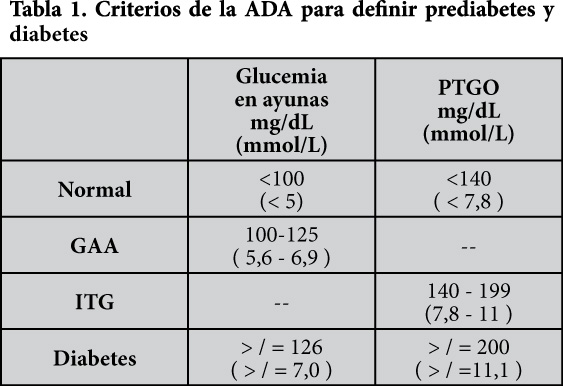 [su_spacer size=”30″]
[su_spacer size=”30″]
Para la P.T.G.O se toma la glucemia basal y postdescarga 2 horas de una carga de 75 g de glucosa, en ayuna. Para diabetes la glucosa, en ayunas >/= 126 mg/dL en dos oportunidades (días diferentes)
La diabetes tipo 2 (DM2) es una de las enfermedades con mayor impacto social y sanitario por su elevada prevalencia, sus complicaciones crónicas y la alta mortalidad asociada. Los pacientes con DM2 tienen un incremento de 3-4 veces en la morbimortalidad cardiovascular y es un factor de riesgo mayor e independiente para enfermedad cardiovascular. Existe una predisposición genética para el desarrollo de DM2 que es activada por factores modificables, como son la obesidad y el sedentarismo, con una progresiva disminución de la secreción de insulina y consecuente desarrollo de la DM2 Para el diagnóstico de Síndrome Metabólico los criterios de la OMS(3) requieren el diagnóstico de GAA–ITG o DM2 más dos de los siguientes elementos:
- Medicación antihipertensiva y/o presión arterial alta (140/ 90 mm Hg)
- Triglicéridos: >/=150 mg/dL (>/= 1,7 mmol/L)
- HDL col <35 mg/dL (> 0,9 mmol/L) en hombres o < 39 mg/dL <1,0 mmol/L) en mujeres
- IMC > 30 kg/m2 y/o cintura/cadera > 0.9 en hombres , > 0.85 en mujeres
- Microalbuminuria >/= 20 μg/min o albúmina/creatinina 30 mg / g
Por su parte, los criterios clínicos del NECP-ATPIII para el diagnóstico de síndrome metabólico son ligeramente distintos(1)
- Obesidad abdominal: CC: > 82cm (mujer) y > 102 cm (hombre)
- Triglicéridos >150 mg/dL
- HDL col < 50 (mujer) o < 40 (hombre)
- Presión arterial >/= 130 / >/= 85 mmHg
- Glucosa en ayunas >/= 110 mg/mL
Nótese que el NECP-ATPIII establece valores más bajos para la presión arterial y la ADA para la glucosa en ayunas >/= 100 mg/dL).
Tratamiento de la prediabetes y la diabetes tipo 2
Para el tratamiento de la prediabetes y la diabetes tipo 2, hasta la fecha los ensayos clínicos demuestran que un cambio en el estilo de vida que disminuya la obesidad, promueva la actividad física y modifique la dieta son las medidas que pueden reducir la incidencia de la DM2.(4)
Las repercusiones de las complicaciones de la DM2 (retinopatía, neuropatía, nefropatía y pie diabético) afectan notablemente a la calidad de vida de estos pacientes y comportan un elevado costo para el sistema sanitario(1), por lo que el tratamiento debe ser encarado para lograr:
- Desaparición de los síntomas derivados de la hiperglucemia.
- Evitar las descompensaciones agudas de la enfermedad.
- Evitar o retrasar la aparición o progresión de las complicaciones crónicas:
- Microangiopáticas: retinopatía, nefropatía y neuropatía diabética
- Macroangiopáticas: cardiopatía isquémica, enfermedad cerebrovascular, arteriopatía periférica
- Disminuir la tasa de mortalidad.
- Mantener la buena calidad de vida.
Y para ello se recomienda seguir los criterios o metas de la Tabla 2 (5, 6)
[su_spacer size=”30″]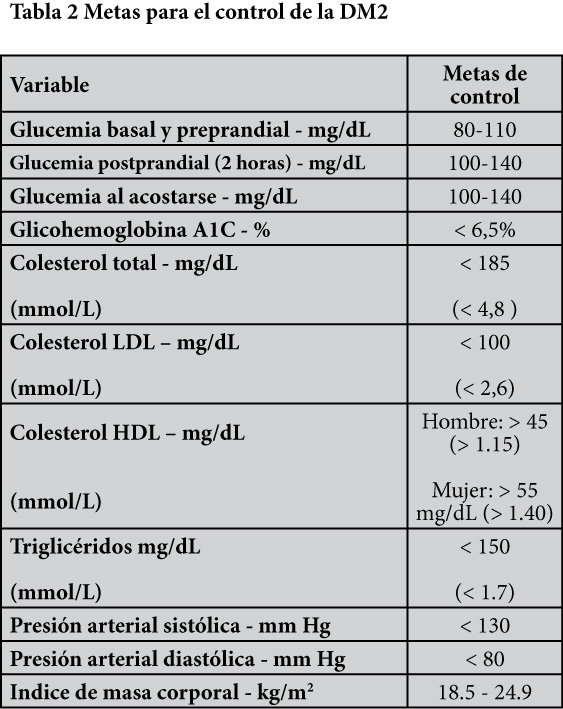 [su_spacer size=”30″]
[su_spacer size=”30″]
Siendo la nefropatía diabética una complicación frecuente, el control de la excreción urinaria de albúmina (Alb) debe asociarse a las medidas anteriores (Tabla 3)(7)
[su_spacer size=”30″]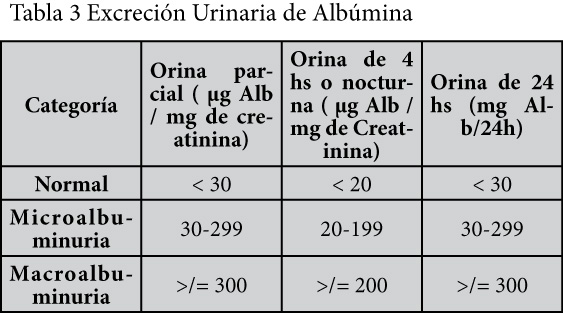 [su_spacer size=”30″]
[su_spacer size=”30″]
El tratamiento inicial de la DM2 consiste en establecer un plan de alimentación y actividad física adecuadas que permita controlar las cifras de glucemia. Estas medidas son insuficientes en la mayoría de los pacientes, por lo que en ausencia de criterios de insulinización (glucemia basal mayor de 300 mg/dL, infecciones, cirugía mayor, fase aguda de un infarto de miocardio y durante el embarazo y lactancia), se debe instaurar tratamiento con un fármaco oral(1).
Como la DM2 es la resultante de una interacción dinámica entre los defectos en la secreción y acción de insulina, los criterios de la selección de la droga incluirían características del paciente (peso, edad, grado de hiperglucemia, comorbilidades) y las propiedades farmacológicas del medicamento (modo de acción, perfil de seguridad, costo).
La monoterapia es usualmente primero recomendada, pero la terapia combinada, usando drogas con efectos aditivos o sinergísticos, puede ser requerida para obtener apropiado control de glucosa. Como la historia natural de la enfermedad está caracterizada por agotamiento progresivo de las células beta, la insulina exógena puede ser requerida a largo plazo, usualmente en combinación con agentes orales. Finalmente, como los pacientes con DM2 son insulino-resistentes y frecuentemente tienen un síndrome metabólico, una intervención multifactorial que incluya tratamiento agresivo de hipertensión arterial y dislipidemia, es recomendada para reducir la incidencia de complicaciones cardiovasculares.(8,9)
Cuatro clases de medicaciones orales han sido usadas extensivamente para el tratamiento de pacientes con DM2:
- Secretagogos de insulina (sulfunilureas y glinidas: repaglinida y nateglinida);
- Biguanidas (metformin);
- Thiazolidinedionas (pioglitazona y rosiglitazona);
- Inhibidores de la glucosidasa (acarbosa)(8).
Las sulfunilureas y glinidas estimulan la secreción de insulina, las biguanidas actúan promoviendo la utilización de glucosa y reduciendo la producción hepática de glucosa, los inhibidores de la glucosidasa disminuyen la absorción de carbohidratos en el intestino y thiazolidinedionas mejoran la acción celular de insulina sobre glucosa y el metabolismo lipídico. Los pacientes con hiperglucemia suave serían preferiblemente tratados con metformin, acarbosa o thiazolidinedionas (las cuales no son asociadas con riesgo de hipoglucemia), mientras pacientes con hiperglucemia severa recibirían una sulfunilurea.
En pacientes moderadamente hiperglicémicos no obesos, sería preferida una sulfunilurea, mientras que metformin y probablemente también tiazolidinedionas tendrían prioridad en pacientes DM2 obesos e insulino-resistentes. Acarbosa es principalmente indicada para reducir las fluctuaciones de glucosa postprandial, pero es poco usada por sus efectos colaterales gastrointestinales. Las combinaciones de terapia más usadas son: sulfunilureas + metformin, sulfunilureas + tiazolidinedionas.
Cada agente antihiperglicémico puede ser combinado también con insulina para mejorar el control glicémico y/o reducir el requerimiento de insulina de pacientes diabéticos con falla secundaria al tratamiento oral. Finalmente se debe tener cuidado en el tratamiento de los pacientes ancianos y/o aquellos con insuficiencia renal, especialmente con el uso de sulfunilureas (alto riesgo de hipoglucemia) y metformin (alto riesgo de acidosis láctica)(9,10,11).
El diagnóstico temprano de los estados de resistencia a la insulina, la indicación de cambios en hábitos de vida y el control del síndrome metabólico son altamente prioritarios ya que estamos en presencia una verdadera epidemia de estos cuadros que son prevenibles.
Referencias
- National Cholesterol Education Program’s Adult Treatment Panel III (NECP-ATPIII)
- Grundy S, Brewer H, Cleeman J, Smith S, Lenfant C. Definition of Metabolic Syndrome. Report of the National Heart, Lung, and Blood Institute/American Heart Association Conference on Scientific Issues Related to Definition. Circulation 2004; 109: 433-438
- Mayer B Davidson. Metabolic Syndrome/Insulin Resistance. Syndrome/Pre-Diabetes: New section in Diabetes Care. Diabetes Care; 2003; 26: 3179
- The Expert Committee on Diagnosis and Classification of Diabetes Mellitus. Follow-up report on the diagnosis of diabetes mellitus. Diabetes Care 2003; 26: 3160-3167
- Venkat Narayan KM, Kanaya AM, Greeg EW. Life style intervention for the prevention of type 2 diabetes mellitus. Treat Endocrinol 2003; 2 (5): 315-320
- Sociedad Venezolana de Endocrinología y Metabolismo. Consenso Nacional de Diabetes Tipo 2. Venezuela 2003: 39-50
Autores
Dra. Isaura León
- Este autor no ha escrito más artículos.

