Enfermedad de Parkinson
La primera descripción de la enfermedad fue hecha por el médico británico James Parkinson en 1817, después de observar a seis pacientes con los síntomas típicos de la enfermedad, a la cual denominó parálisis agitante. Posteriormente, el célebre neurólogo francés Jean-Martin Charcot le otorgó el nombre de Enfermedad de Parkinson (en adelante nos referiremos a ella por sus siglas, EP).
Decimos que la EP es un trastorno neurodegenerativo porque afecta al sistema nervioso, y produce unos mecanismos que dañan y posteriormente degeneran las neuronas ubicadas en la sustancia negra. Estas neuronas se encargan de producir la dopamina, una sustancia química (neurotransmisor) fundamental para que el movimiento del cuerpo se realice correctamente.
Cuando el cerebro no dispone de la dopamina suficiente para mantener un buen control del movimiento, los mensajes de cómo y cuándo moverse se transmiten de forma errónea. De forma gradual aparecen los síntomas motores típicos de la enfermedad.
También se ha visto que hay otras neuronas afectadas en la EP y por tanto otros neurotransmisores como la serotonina, noradrenalina y acetilcolina, lo que explica otros síntomas no motores de la enfermedad. La edad media de comienzo de la enfermedad está en torno a la sexta década de la vida, aunque uno de cada cinco pacientes es diagnosticado antes de los cincuenta años. La EP afecta a más hombres que a mujeres.
La EP es una enfermedad crónica y progresiva, es decir, los síntomas empeoran con la evolución de la enfermedad. Su curso suele ser gradual y al comienzo de la enfermedad afecta típicamente a un solo lado del cuerpo. La EP es un trastorno muy heterogéneo, cada paciente puede presentar síntomas y curso muy variables. No hay ningún factor que nos permita predecir su evolución en un determinado paciente. Por ello, es una enfermedad en la que el tratamiento deberá ser especialmente individualizado.
La Enfermedad de Parkinson es la segunda enfermedad neurodegenerativa en frecuencia. La prevalencia de la EP, es decir, el número de personas que pueden sufrirla en un momento determinado, es del 0,3% de la población, y a partir de los 60 años de edad aumenta al 1-2% por ser la edad un factor de riesgo. Se estima que existen en torno a 150.000 afectados en España y 6,3 millones en el mundo, según un informe de la Global Declaration for Parkinson’s Disease de 2004. Aunque es una enfermedad neurodegenerativa, la EP no es una enfermedad mortal en sí misma. La expectativa de vida promedio de un paciente con Parkinson generalmente es la misma que las personas que no la padecen.
Recomendaciones para los familiares
El óptimo tratamiento médico y las terapias rehabilitadoras pueden mitigar los síntomas de la enfermedad de modo que los pacientes mantengan su actividad cotidiana y logren una buena calidad de vida durante muchos años después del diagnóstico.
La EP se caracteriza por la presencia de síntomas motores y síntomas no motores. Hay que destacar que no todos los pacientes evolucionan igual ni los desarrollaran todos.
Existen 4 síntomas cardinales o típicos que definen la enfermedad. Según los criterios de diagnóstico actuales, para diagnosticar a un paciente de EP este deberá presentar al menos 3 de los siguientes síntomas:
Temblor
Hasta el 70% de los afectados comienzan con temblor como primer síntoma de la enfermedad. El temblor parkinsoniano es típicamente un temblor de reposo, es decir, aparece cuando no se realiza ninguna tarea con la parte del cuerpo que tiembla. Típicamente suele comenzar en las extremidades, una mano o un pie, pero también puede afectar a la mandíbula o a la cara (párpados, labios).
El temblor parkinsoniano puede mejorar o desaparecer al realizar un movimiento concreto y aumentar en situaciones de estrés. El temblor suele difundirse al otro lado del cuerpo a medida que avanza la enfermedad, aunque generalmente será más marcado en el lado en que comenzó. Aunque el temblor es el síntoma más notorio y conocido de la enfermedad, no todos los pacientes con parkinson desarrollaran temblor.
Bradicinesia
Cuando hablamos de bradicinesia nos referimos a la lentitud para realizar un movimiento. El paciente con parkinson tarda en realizar una tarea más tiempo de lo que previamente necesitaba, puede tener dificultad para iniciar un movimiento o cesar bruscamente una actividad que está llevando a cabo. La bradicinesia se refleja también en la amplitud del movimiento, que puede verse reducida, así como en tareas motoras finas de la vida cotidiana como abrocharse los botones, cortar la comida, atarse los cordones de los zapatos o cepillarse los dientes. También se producen cambios en la escritura y la letra se hace más pequeña, lo que se conoce como micrografía.
La “marcha parkinsoniana” también es una manifestación de la bradicinesia. Se caracteriza por ser una marcha lenta, de pasos cortos, arrastrando los pies y con disminución o ausencia de braceo. El término acinesia es la situación extrema de la bradicinesia: incapacidad para iniciar un movimiento preciso o pérdida del movimiento automático.
Rigidez
La rigidez constituye un aumento del tono muscular: los músculos están constantemente tensos y no se pueden relajar bien. La rigidez puede provocar:
- Reducción de la amplitud de los movimientos: como el balanceo de los brazos al caminar.
- Dificultad para girarse en la cama o incorporarse de una silla.
- Dolor y calambres en las extremidades y sensación de tensión en el cuello o la espalda.
- Disminución de la expresividad facial por la rigidez de la musculatura de la cara, lo que da lugar a dificultad para sonreír o a un rostro serio o inexpresivo.
La Inestabilidad Postural
La alteración del equilibrio se ha considerado el cuarto signo típico de la EP. A medida que la enfermedad avanza, los pacientes parkinsonianos tienden a adoptar una postura encorvada, con una flexión del tronco hacia delante, o incluso lateral, lo que contribuye al desequilibrio.
La alteración del equilibrio puede ocasionar inestabilidad y, por tanto, riesgo de caídas en situaciones de la vida cotidiana, como levantarse de una silla, realizar un movimiento brusco, un giro o caminar. La inestabilidad postural puede ser uno de los síntomas más incómodos de la enfermedad por el riesgo ya mencionado de caídas y lesiones.
Síntomas no Motores
Aunque menos conocidos, son una parte muy importante de la enfermedad, ya que pueden llegar a provocar grandes interferencias en el día a día de los pacientes.
Trastornos del sueño
Los trastornos del sueño son muy frecuentes en esta enfermedad. Un tercio de los pacientes presenta insomnio. También pueden tener sueños muy vívidos, somnolencia diurna o alteración del ciclo vigilia-sueño, síndrome de piernas inquietas y apnea del sueño.
Dolor
Dolor crónico ocurre en el 40% de pacientes con EP. El primer caso de fibromialgia asociado a EP se reportó en Japón el año 2007. En Venezuela se reportó una serie de 92 pacientes con EP que presentaban dolor, con puntos gatillo y un EVA (Escala Visual Analógica), escala de dolor, mayor de 3-5 puntos en un 60% y de grado severo con VAS mayor de 8 en un 40% e igualmente se evaluaron con la Escala FIQ (Cuestionario de Impacto de la Fibromialgia), encontrándose asociado al dolor alteraciones similares a la de los pacientes con Fibromialgia, ver tabla al final.
Pensamiento y memoria
Los pacientes con EP pueden presentar lentitud en el pensamiento o cambios en su razonamiento, memoria o concentración, y algunos pacientes desarrollaran deterioro cognitivo. El deterioro cognitivo asociado al parkinson es diferente a la enfermedad de Alzheimer, afecta a áreas como las funciones ejecutivas (abstracción, planificación de un objetivo), atención, función visuoespacial (dificultad para medir las distancias) más que a la memoria.
Trastornos neuropsiquiátricos
- Alteraciones del estado de ánimo como depresión, ansiedad y apatía.
- Alucinaciones e ideas delirantes, como alucinaciones visuales y delirio de celos o de perjuicio.
- Trastornos del control de impulsos: hipersexualidad, ludopatía, compras compulsivas, atracones,etc.
- Otros: punding (realizar una tarea o afición de forma adictiva); síndrome de desregulación dopaminérgico (tomar la medicación antiparkinsoniana de forma compulsiva).
Otros
- Estreñimiento, aumento de sudoración, hipotensión ortostática (sensación de mareo o incluso desvanecimiento con los cambios posturales), disfunción sexual, síntomas urinarios.
- Pérdida de la capacidad del olfato, dermatitis seborreica, alteraciones visuales, fatiga o cansancio, dolor y trastornos sensitivos no explicados por otros motivos.
- Alteraciones del habla y la deglución.
Causas y diagnósticos de la EP
Hasta el día de hoy se sigue sin conocer la causa que produce la pérdida neuronal en la EP. Se cree que puede ser una combinación de factores genéticos y medioambientales, variables de una persona a otra.
Actores implicados en el desarrollo de la enfermedad
Envejecimiento
Se ha demostrado que la edad es un claro factor de riesgo de la EP. Su diagnóstico se ubica en torno a los 55-60 años y la prevalencia de la enfermedad aumenta exponencialmente a partir de la sexta década de la vida. Cuando comienza por debajo de los 50 años se conoce como inicio temprano o precoz. En casos muy raros, los síntomas parkinsonianos pueden aparecer antes de los 20 años, lo que se conoce como parkinsonismo juvenil.
Factores genéticos
La herencia familiar también juega un factor importante. Se estima que entre el 15 y 25% de las personas con EP tiene algún pariente con la enfermedad. Las formas familiares de parkinson representan solo entre un 5 y 10% de todos los casos. Varios genes han sido ligados a la EP. No obstante, el 90% de los casos con EP son formas esporádicas, es decir, no se deben a una alteración genética concreta.
El sueño
Las últimas investigaciones se están centrando en los trastornos del sueño. Nueva data indica una alta correlación de los sueños vívidos, los trastornos de conducta durante el sueño REM con una disfunción del sistema de transporte de la dopamina en la Sustancia Nigra, el cual está asociado a un amplio rango de funciones cerebrales que incluyen trastornos motores y no motores. El 95% de los pacientes con EP tiene un trastorno de sueño, y un alto porcentaje de pacientes presentan síndrome de piernas inquietas previo al desarrollo de la enfermedad.
Factores ambientales
El papel del entorno y sus posibles toxinas en el desarrollo de la EP ha sido ampliamente estudiado. Los hallazgos han sido diversos. Determinadas sustancias químicas tóxicas, como pesticidas, pueden producir síntomas parkinsonianos. Factores físicos, como el traumatismo craneal, también se han relacionado con el riesgo de desarrollar EP en edades avanzadas.
La idea general es que el desarrollo de la enfermedad se debe a la interacción de diferentes factores del entorno, todavía no conocidos con exactitud, en pacientes con susceptibilidad genética.
Diagnóstico
El diagnóstico de la EP sigue siendo clínico hasta el día de hoy, es decir, se realiza basado en la historia clínica, exploración física y neurológica del paciente, la presencia de determinados síntomas (previamente revisados), y la ausencia de otros. El neurólogo puede apoyarse también en pruebas complementarias, como análisis de laboratorio, para confirmar el diagnóstico. Esas pruebas pueden ser:
- Pruebas de imagen cerebral: escáner cerebral (TAC) o la resonancia magnética (RMN). Estas pruebas no darán el diagnóstico de parkinson, pero ayudan a excluir otras enfermedades que pueden provocar síntomas parecidos al parkinson, como la hidrocefalia normotensiva, tumores o lesiones vasculares.
- Pruebas de neuroimagen funcional: la tomografía por emisión de positrones (SPECT con determinados trazadores) puede ayudar a confirmar el diagnóstico de EP y diferenciarlo de otras entidades como el temblor esencial o el parkinsonismo inducido por fármacos, vascular o psicógeno. Pruebas neurofisiológicas: en ocasiones se puede recurrir a un estudio de electromiografía para determinar con exactitud el tipo de temblor.
Como ya se dijo, es importante distinguir la EP de otras enfermedades o síndromes que pueden tener síntomas parecidos, ya que la respuesta al tratamiento y la evolución pueden ser diferentes. Hablamos de parkinsonismos como la parálisis supranuclear progresiva, atrofia multisistémica o enfermedad por cuerpos de Lewy difusos. También hay otros parkinsonismos no degenerativos, como el parkinsonismo farmacológico y el parkinsonismo vascular.
El diagnóstico de la EP será apoyado por la buena respuesta del paciente a la medicación antiparkinsoniana y por la evolución esperable del cuadro clínico a lo largo de los años. Por tanto, el diagnóstico realizado debe ser reevaluado periódicamente por el neurólogo.
Es conveniente que a los primeros síntomas o signos de parkinson se acuda al médico para realizar un diagnóstico adecuado e iniciar el tratamiento.
Enfermedad de parkinson en estadios iniciales
Síntomas
Como se vio con anterioridad, el diagnóstico de la EP es clínico. Cuando ya son observables las manifestaciones clínicas típicas de la enfermedad se ha tenido que producir una pérdida de dopamina en el cerebro por encima del 70%. Hasta llegar a ese nivel de pérdida de dopamina puede haber manifestaciones sutiles de la enfermedad, lo que se conoce como periodo promotor.
Durante este periodo, la persona puede presentar síntomas depresivos, pérdida de olfato, estreñimiento o alteraciones del sueño consistentes en sueños muy vívidos (trastorno de conducta del sueño REM). También puede presentarse dolor, que muy frecuentemente afecta al hombro del lado de comienzo de la EP. Otros síntomas promotores son el aumento de la sudoración o cambios cutáneos como la dermatitis seborreica.
Los síntomas iniciales de la enfermedad pueden ser leves e instaurarse de forma muy gradual. Los familiares percibirán una pérdida de la expresividad facial del paciente, o que camina más lento de lo habitual, con pasos cortos y uno de los brazos sin balancear. El paciente puede notar que le cuesta más firmar un documento o que su letra se va haciendo más pequeña. También puede tener más dificultad para afeitarse o abrocharse los zapatos o botones de la ropa, así como para girarse en la cama o levantarse de ella o de una silla. El temblor suele comenzar en una extremidad superior y posteriormente extenderse a la extremidad inferior del mismo lado. Un porcentaje de pacientes presentan alteraciones cognitivas ligeras, como dificultad para concentrarse o planificar una tarea.
El comienzo asimétrico de la enfermedad es muy característico y se mantiene a lo largo de la evolución de la enfermedad, el lado de comienzo permanece más afectado.
Tratamiento de la EP en estadios iniciales
Idealmente el tratamiento de la EP debería ser un tratamiento neuroprotector. Entendemos como neuroprotección la intervención que protege o rescata neuronas vulnerables y, por tanto, enlentece, frena o revierte la progresión de la enfermedad. En la actualidad, ningún fármaco antiparkinsoniano ha demostrado un efecto neuroprotector. No obstante, aunque no disponemos de un tratamiento curativo para la enfermedad, tenemos diferentes terapias eficaces para aliviar sus síntomas.
Existen diferentes grupos de fármacos antiparkinsonianos, según el mecanismo mediante el cual actúan en el sistema nervioso, para aumentar o sustituir la dopamina. La levodopa sigue siendo el fármaco más eficaz y patrón de referencia del tratamiento farmacológico.
Tratamiento
Basándonos en las recomendaciones de la Guía Oficial de Práctica Clínica en la Enfermedad de Parkinson de la Sociedad Española de Neurología (2009), destacamos ciertas premisas al iniciar el tratamiento de la EP:
- No hay evidencia que justifique retrasar el inicio del tratamiento con fármacos dopaminérgicos. El inicio temprano del tratamiento en la enfermedad de Parkinson no está relacionado con una peor evolución de la enfermedad.
- No hay un fármaco de primera elección para el tratamiento inicial de la enfermedad de Parkinson. Dicha elección dependerá de las manifestaciones clínicas, del estilo de vida y de la preferencia del enfermo tras haber sido informado de los beneficios y riesgos a corto y largo plazo de los diversos fármacos.
- El tratamiento de la EP es un tratamiento individualizado. Cada paciente puede tener necesidades diferentes y optar por unos fármacos determinados, ya que otros no serán tan adecuados para él según sus efectos adversos u otras patologías médicas que padezca. Al iniciar el tratamiento, si los síntomas son leves o moderados, suele utilizarse un solo fármaco, que puede ser un inhibidor de la MAO-B (enzima que degrada la dopamina), o un agonista dopaminérgico. Agonistas dopaminérgicos como la Rotigotina en presentación en forma de parches son de gran utilidad.
- Si los síntomas son más severos o el diagnóstico de EP es dudoso se inicia el tratamiento con levodopa. Si el paciente es mayor de 70 años en el momento del diagnóstico, también se recomienda iniciar directamente el tratamiento con levodopa. La dosis de levodopa debe ser la más baja que permita una buena capacidad funcional con el fin de reducir el desarrollo de complicaciones motoras, como disquinesias.
- La Amantadina, cuyos efectos son beneficiosos para disminuir los síntomas motores especialmente en las etapas iniciales, puede emplearse en el tratamiento de la EP inicial, pero no es un fármaco de primera elección.
- Los anticolinérgicos pueden emplearse como tratamiento de inicio, pero típicamente en paciente jóvenes con temblor grave. No son fármacos de primera elección debido a su eficacia limitada y a la propensión a provocar efectos neuropsiquiátricos adversos. Para evitar los efectos adversos del tratamiento puede emplearse domperidona antes de cada una de las tomas, como náuseas y otros malestares digestivos.
Cuidados generales y terapias rehabilitadoras
Recomendaciones generales
- Tener a mano, y siempre que se acuda al médico, un listado actualizado y de toda la medicación así como el horario de las tomas.
- Un pastillero con compartimentos para preparar las dosis de cada día puede facilitar el cumplimiento terapéutico.
- Es muy importante tomar la medicación siempre a la misma hora. Para evitar el olvido de alguna toma, se puede usar la alarma del teléfono móvil o del reloj. Si se tiene que ingresar al hospital, llevar la medicación antiparkinsoniana propia.
- No suspender nunca en forma brusca la medicación ya que podría tener complicaciones serias.
- Para mejorar la absorción de la levodopa conviene tomar la medicación con agua, entre 30 minutos y una hora antes de las comidas.
- En los viajes debe llevar dosis extras de la medicación.
Sueño
Una buena higiene del sueño es fundamental para el paciente parkinsoniano. Medidas que debemos tener en cuenta para ayudar a conseguir un buen descanso:
- Evitar estimulantes como el café, té o refrescos con cafeína por la tarde.
- Tratar de ir a la cama siempre a la misma hora, en una cama cómoda y una habitación con temperatura adecuada.
- Evitar siestas diurnas.
- Realizar ejercicio físico regular puede ayudar a conciliar mejor el sueño.
Dieta
Los pacientes con EP pueden sufrir estreñimiento, enlentecimiento del vaciado gástrico, interacciones de la medicación con ciertos nutrientes y pérdida de peso. Una buena nutrición es importante para todos, y juega un papel fundamental en el parkinson.
Una dieta saludable ayuda a tener más energía, maximiza el efecto de la medicación y fomenta el bienestar general del paciente. La dieta mediterránea constituye el modelo de una dieta saludable. Sus principios generales son:
- Aumentar el consumo de verduras, frutas, legumbres y frutos secos.
- El pan y los alimentos procedentes de cereales (pasta, arroz, especialmente, sus productos integrales) deberían formar parte de la alimentación diaria.
- El aceite de oliva debe ser la fuente principal de grasa.
- Reducir el consumo de sal y grasas saturadas (bollería, embutido, fritos).
- El pescado azul como aporte principal de proteínas y consumo de carne roja con moderación.
- Consumo bajo de alcohol.
El estreñimiento
Es un síntoma muy frecuente en la EP. Para prevenirlo es fundamental tomar una dieta rica en fibra y de líquido (agua, infusiones, zumos) de al menos 1,5 a 2 litros diarios (de otro modo, la fibra no será eficaz). El ejercicio físico también ayudará al tránsito intestinal del bolo fecal.
En fases avanzadas de la enfermedad, sobre todo pacientes que sufren fluctuaciones motoras pueden notar que las comidas ricas en proteínas (leche, carne, pescado, huevos) interfieren con la levodopa, haciendo que sea menos efectiva.
En estos casos se recomienda una dieta con restricción de proteínas o, preferiblemente, redistribución de las mismas: por ejemplo, tomar los alimentos con alto contenido proteico en la cena o al menos con un intervalo de 30 a 60 minutos entre la toma de la medicación y la comida.
Disfagia
Otro problema frecuente en fases avanzadas de la enfermedad es la disfagia o dificultad para tragar, lo que puede traer complicaciones como infecciones respiratorias por paso de comida a la vía respiratoria. Deberemos sospecharlo cuando el paciente tose con la comida, esta queda acumulada en la boca o presenta náuseas con frecuencia. En estos casos deberemos establecer estrategias para mejorar la deglución, educando al paciente en:
- Técnicas para mejorar la alimentación.
- Recomendaciones para modificar la textura de la comida y líquidos (uso de espesantes).
- Ejercicios para fortalecer la musculatura oral y de la garganta.
- Educación en posturas seguras para comer, es decir, mantener el cuerpo alineado.
Terapias rehabilitadoras en la ep
Además del tratamiento farmacológico, existen terapias rehabilitadoras dirigidas a aliviar los síntomas y mitigar las consecuencias derivadas de los mismos. Su éxito se basa en su aplicación precoz y mantenida a lo largo de la vida del paciente. El objetivo de este tipo de terapias es conseguir una mayor autonomía e independencia de la persona, con una adecuada realización de las actividades básicas de la vida diaria. En definitiva, mejorar la calidad de vida del afectado y sus familiares.
El ejercicio físico es uno de los pilares de una vida saludable y constituye una parte fundamental del tratamiento en la EP. Diferentes estudios han demostrado que el ejercicio aporta beneficios complementarios al tratamiento farmacológico.
El ejercicio puede consistir en caminar, realizar ejercicios de estiramiento o nadar, entre otros. Es recomendable realizarlo a diario o al menos varias veces por semana, sin que llegue a ser extenuante para el paciente.
Las principales terapias rehabilitadoras son: fisioterapia, logopedia, terapia ocupacional.
Fisioterapia
La fisioterapia puede ayudar a retrasar la progresión de los trastornos motores y permite mayor grado de autonomía para realizar actividades de la vida cotidiana.
El ejercicio diario ayuda a mantener y mejorar la movilidad, la flexibilidad y el equilibrio, además de otros síntomas de la enfermedad como el estreñimiento o las alteraciones del sueño.
La reeducación de la marcha está dirigida a proporcionar pautas para mejorar el equilibrio y flexibilidad, evitar caídas, aportar estrategias para salir de los bloqueos de la marcha y facilitar la independencia funcional para las actividades diarias.
El fisioterapeuta puede diseñar programas adecuados a las necesidades de cada paciente.
Logopedia
El objetivo de la logopedia es lograr una mejora de los componentes del habla y deglución alterados, así como de potenciar al máximo las habilidades conservadas y además repercute positivamente en la expresividad facial.
La logopedia suele ir dirigida a:
- Entrenamiento respiratorio.
- Mejorar la movilidad de labios, lengua, paladar y maxilar para optimizar la articulación y deglución.
- Potenciar la intensidad de la voz.
- Mejorar la dicción y claridad en la articulación.
- Mejorar la hipomanía mediante masajes faciales y movilizaciones activas que disminuyan la rigidez y bradicinesia de la musculatura facial.
- Tratamiento y prevención de la disfagia para asegurar, en caso de que existan dificultades para tragar, una deglución segura y eficaz y evitar atragantamientos.
Terapia ocupacional
El objetivo de la terapia ocupacional es lograr que la persona con parkinson pueda mantener su nivel habitual de actividades básicas de la vida diaria, tales como el cuidado personal (vestirse, lavarse, comer, bañarse y asearse), u otras actividades diarias (tareas domésticas, compras, gestiones). El terapeuta ocupacional se encarga de identificar las dificultades que pueda presentar el paciente para el desempeño de dichas tareas y de fortalecer la relación del afectado con su ambiente laboral, social y de ocio.
- Conseguir que la persona afectada sea lo más independiente y autónoma posible, manteniendo o incluso mejorando su calidad de vida.
- Conseguir una correcta higiene y cuidado personal del paciente por sí mismo.
- Eliminar barreras arquitectónicas dentro del hogar y el entorno.
- Mejorar la comunicación funcional.
- Mejorar o mantener las habilidades cognitivas (atención, memoria, orientación).
- Facilitar el disfrute de su tiempo libre y la planificación de actividades de ocio.
- Mantener del puesto de trabajo por el mayor tiempo posible adaptando las actividades y funciones propias.
Estimulación cognitiva
La estimulación cognitiva o psicoestimulación en personas con enfermedades neurodegenerativas busca ralentizar el deterioro, potenciando principalmente aquellas habilidades cognitivas preservadas y mantenerlas durante el mayor tiempo posible. La intervención viene guiada por una evaluación y planificación metódica y exhaustiva por el terapeuta de rehabilitación cognitiva o neuropsicológica.
Las actividades y ejercicios deberán ser adecuados para el nivel cognitivo de la persona afectada y orientadas hacia aquellas habilidades que se busque potenciar en dicha persona en particular. Se trabajan áreas tales como la memoria, el cálculo, los procesos de pensamiento abstracto, la atención, las funciones ejecutivas, entre otros.
Apoyo psicológico y emocional
En la mayoría de los casos, la ayuda psicológica es necesaria puesto que existen factores emocionales que difícilmente podrán resolverse si no son tratados de manera adecuada.
Algunos de los factores que pueden mejorar con el apoyo psicológico son:
- Trastornos del ánimo, como la depresión o los problemas de ansiedad, trastornos visuales y delirios.
- Psicosis, como alucinaciones. Suele darse aislamiento social.
- Alteraciones del sueño, dificultad en mantener el sueño, con episodios de sueño fragmentado y despertares precoces.
- Una gran mayoría de pacientes puede presentar síndrome de piernas inquietas y apneas obstructivas o central del sueño, por esto es importante el diagnóstico de estos problemas para corregirlos, además de lograr una buena higiene de sueño.
- Dificultad en el control de impulsos: trastornos sexuales, ludopatía u otros comportamientos compulsivos.
Mediante la intervención psicológica se ayuda al paciente a buscar recursos que faciliten su adaptación a los problemas que van surgiendo en la vida cotidiana, y se ofrecen herramientas para fortalecer su confianza y seguridad en sí mismo. Además se proporciona, tanto a él como a sus familiares, el apoyo necesario para afrontar de manera eficaz las emociones derivadas del diagnóstico de esta enfermedad y su posterior evolución a lo largo de los años.
Los objetivos específicos del apoyo emocional persiguen la aceptación de la enfermedad, la adaptación a los cambios, la mejora del estado anímico y el manejo de emociones.
Otras terapias
- Estimulación de las relaciones sociales y familiares. Mejora de la autoestima y el autocontrol.
- Actividades como el baile, musicoterapia, masaje corporal y facial, aromaterapia y risoterapia pueden ser beneficiosas en pacientes con EP.
- Diferentes estudios muestran que el Thai-Chi puede mejorar el equilibrio y reducir las caídas en pacientes con EP.
Recomendación final
El paciente con EP es un paciente con una enfermedad compleja con afectaciones y múltiples síntomas asociados que debe ser manejado en forma integral por un neurólogo que cuente con un equipo multidisciplinario de apoyo o en una Clínica de Enfermedad de Parkinson que disponga del apoyo del neurólogo, psiquiatra, neuropsicólogo, psicólogo, fisioterapeuta, nutricionista, geriatra, médico internista y de familia. Todos integrados bajo una historia única para poder armonizar mejor su manejo y su tratamiento médico.
[su_spacer size=”35″]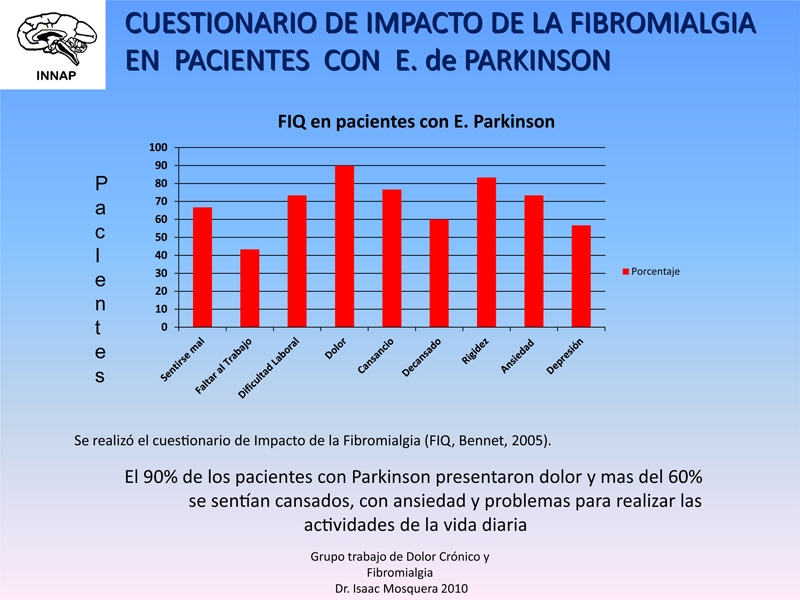
Referencias
- Guía Oficial de Práctica Clínica en la Enfermedad de Parkinson de la Sociedad Española de Neurología. 2009.
- Ancoli-Israel S, 2014. Interactions between sleep disorders and Parkinson Disease. Neurology reviews. 2014.
- Mosquera I, Fibromialgia y Sueño. Jornada X aniversario del INNAP. 2007.
- Toda K, et al. Parkinson disease patient with fibromyalgia: a case report. RelatDisc 2007 jul; 13(5):312-4.
- Mosquera I, Grupo de trabajo de la Clínica de Movimientos Involuntarios y Enfermedad de Parkinson INNAP. “Asociación entre Fibromialgia y Parkinson en pacientes Venezolanos” presentado en el Congreso Nacional de Neurología en Venezuela, 2010.

