Fisiopatología de la Migraña
A pesar de la idea generalizada de que la migraña es una enfermedad de la vida moderna, la realidad es que es tan antigua como el género humano. Nuestros ancestros pensaban que era una especie de castigo por ofender a los dioses o que ocurría cuando los seres humanos eran poseídos por espíritus malignos, de allí que los primeros tratamientos se enfocaron en sacarlos, por lo que los primeros neurocirujanos incas trepanaban los cráneos para liberarlos.
No obstante los avances tecnológicos, estamos lejos de la cura mágica para los diversos tipos de dolor de cabeza. El mayor conocimiento alcanzado se relaciona con sus causas, mecanismos de producción y genética.
Es uno de los trastornos más comunes del sistema nervioso. Se calcula que la prevalencia mundial de la cefalea (al menos una vez en el último año) en los adultos es de un 47%. Entre la mitad y las tres cuartas partes de los adultos de 18 a 65 años han sufrido una cefalea en el último año, y más del 10% de este grupo ha padecido migraña. La cefalea que se presenta 15 días o más cada mes afecta del 1,7% al 4% de la población adulta del mundo. A pesar de las variaciones regionales, la cefalea es un problema mundial que afecta a personas de todas las edades, razas, niveles de ingresos y zonas geográficas.
[su_spacer size=”30″]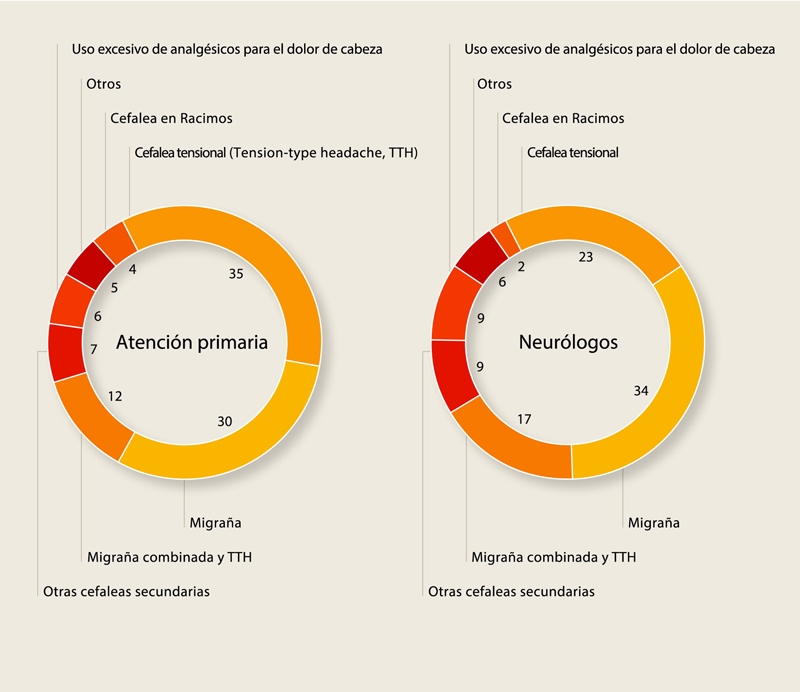
Porcentajes estimados de las consultas por dolor de cabeza para cada tipo a nivel mundial (medianas de las respuestas, ajustadas al 100%)
[su_spacer size=”30″]
Las cefaleas se acompañan de problemas personales y sociales como son la discapacidad, deterioro de la calidad de vida y disminución de la capacidad productiva y laboral. En todo el mundo, sólo una minoría de las personas que sufren cefaleas recibe un diagnóstico apropiado. Desde hace mucho se conoce que la crisis de migraña es asociada con cambios sucesivos de la perfusión sanguínea en la zona craneal afectada. Al inicio, precediendo al dolor, se produce hipoperfusión, la cual en forma progresiva se transforma en hiperperfusión reactiva por vasodilatación. Este momento coincide con la aparición y desarrollo de la cefalea. Finalmente, pasadas varias horas la perfusión cerebral alterada vuelve a su nivel normal. y desaparece la molestia.
Durante las décadas pasadas se mantuvo la idea de que tales variaciones en la perfusión obedecían a cambios en la concentración en la serotonina sanguínea durante la precipitación de la crisis, aunque no había una explicación convincente de los detalles del fenómeno. Esta “teoría vascular” acerca del inicio del dolor de la migraña en años recientes ha perdido credibilidad frente a la nueva teoría llamada neurovascular, cuyos aspectos esenciales deben ser destacados, por cuanto son el sustento racional del uso de algunos medicamentos vasoconstrictores usados para bloquear la crisis de migraña.
[su_spacer size=”30″]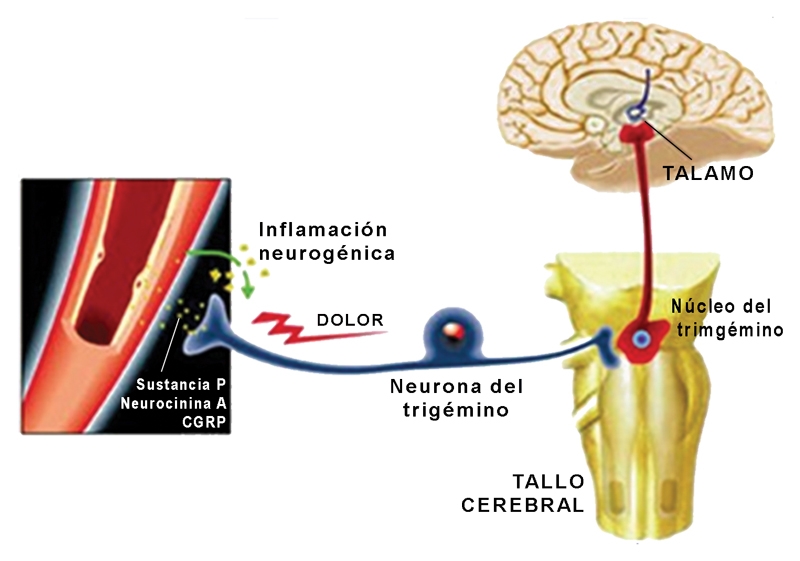
Teoría Trigémino Vascular
[su_spacer size=”30″]
En la “teoría neurovascular” se otorga al sistema nervioso central el rol crucial en la aparición y desarrollo de los mecanismos que ocasionan la crisis de migraña, sin olvidar desde luego la susceptibilidad genética que existe en esta patología. Aunque no se conoce con exactitud el mecanismo neural que “dispara” e inicia la crisis de migraña, se piensa que estaría relacionado a la activación de un pequeño grupo neuronal ubicado en la parte central del mesencéfalo.
Se ha postulado la existencia de un estado de hipersensibilidad del sistema nervioso, que parece tener un origen genético. Las neuronas de la corteza cerebral en los sujetos con migraña reaccionan de manera exagerada ante estímulos ambientales específicos. Así, bajo determinadas circunstancias aparecen ondas de despolarización e hiperpolarización cortical, estrechamente relacionadas con el fenómeno del aura.
La depresión o despolarización neuronal diseminada es un fenómeno electrofisiológico responsable del aura migrañosa y un desencadenante de la crisis de cefalea. Consiste en la despolarización de la membrana de las neuronas y las células gliales en la corteza, que se propaga por el resto de las áreas cerebrales a una velocidad de aproximadamente 3 mm/minuto. Luego de una intensa despolarización inicial con eflujo masivo de K+ y glutamato al medio extracelular, se produce la hiperpolarización de las neuronas adyacentes, lo cual facilita la diseminación de la depresión neuronal.
Este fenómeno puede ser reproducido mediante estimulación eléctrica, aplicación local de glutamato, K+ o inhibidores de la bomba de N+/K+, y por lesiones.3
Con una sofisticada técnica radiológica, se ha logrado visualizar que la zona mencionada se activa durante el inicio de la cefalea en los pacientes afectados por crisis de migraña. Tal anómala generación de descargas de impulsos nerviosos se atribuye a la desinhibición sináptica córtico y subcortical de la región mesencefálica, como consecuencia de uno o más de los factores desencadenantes de las crisis mencionados anteriormente. Producida la activación del “generador”, los impulsos nerviosos resultantes descienden hacia la parte inferior del tronco encefálico, mediante la vía del trigémino y llegan hasta las delgadas ramificaciones axonales periféricas, las cuales se distribuyen profusamente en las meninges y en las arterias extra craneales.
Como resultado se liberan, localmente, varios compuestos que provocan inflamación tisular y neurogénica, además de vasodilatación arteriolar, en el territorio inervado por la correspondiente rama del V par craneal. El rol clave en el mecanismo mencionado, se relaciona a la liberación desde la membrana de los filetes nerviosos, de varios péptidos, siendo el mejor investigado, un potente vasodilatador llamado gen relacionado a la calcitonina. Esta sustancia ejerce intenso y duradero efecto dilatador sobre las arterias craneales.
La dilatación anormal provoca, a su vez, la liberación de varios compuestos sanguíneos, como son la sustancia P, la bradicinina, la serotonina, péptido relacionado con el gen de la calcitonina (CGRP) etc., los cuales activan a las terminaciones nerviosas del trigémino (receptores de dolor) y sumado a ello aumentan la sensibilidad de las mismas. Por lo señalado, es evidente que el dolor de la migraña se relaciona tanto a la vasodilatación como a la inflamación aséptica local, que ocurre durante el episodio.
[su_spacer size=”30″]
Neuropéptidos involucrados en el proceso de dilatación vascular
[su_spacer size=”30″]
Muchos pacientes asocian las crisis de cefalea con la exposición previa a ciertos factores como alimentos (chocolate, lácteos, bebidas alcohólicas), modificaciones del estilo de vida (estrés, alteraciones del ciclo sueño-vigilia, ejercicios extenuantes), trastornos del ánimo (ansiedad, depresión), cambios climáticos (exposición a luz intensa y calor excesivo) y cambios hormonales.
Los fenómenos de sensibilización de la vía trigémino-vascular son clínicamente evidentes durante las crisis de migraña. La sensibilización de la neurona de primer orden de dicha vía se traduce en las características del dolor pulsátil, unilateral, que se agrava con los esfuerzos. Cuando se sensibiliza la neurona de segundo orden (central, localizada en el núcleo espinal de trigémino), el resultado es la hipersensibilidad del cuero cabelludo o la alodinia cutánea. Finalmente, se produce alodinia extracefálica(en tronco y/o miembro superior) cuando se sensibiliza la neurona de tercer orden (tálamo).
[su_spacer size=”30″]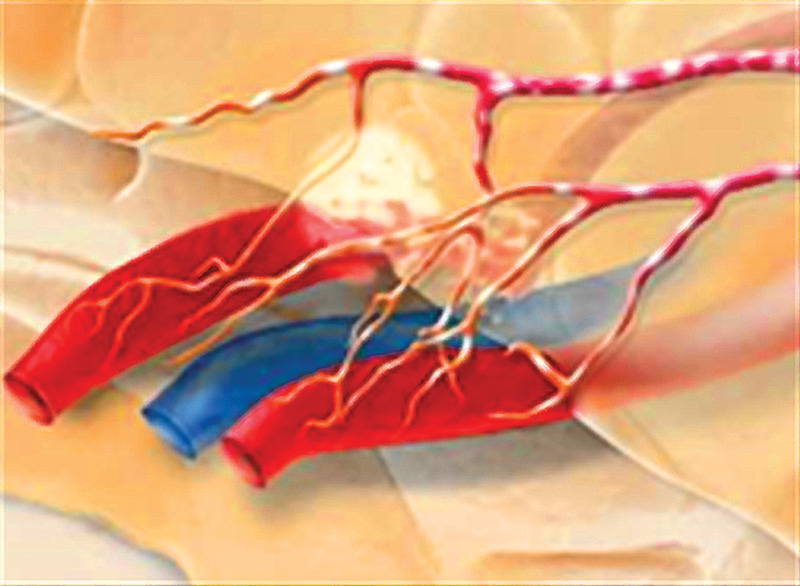
Inervación trigeminal de los vasos de la duramadre
[su_spacer size=”30″]
Los fenómenos de sensibilización son más habituales en las personas con migraña crónica, y parecen estar presentes en mayor porcentaje cuanto más frecuentes son las crisis de migraña. Se ha planteado que se deberían a sensibilización de la vía nociceptiva central.
[su_spacer size=”30″]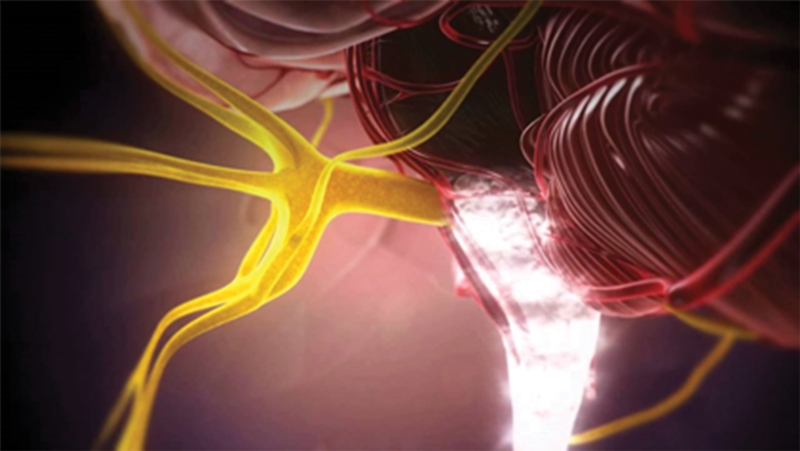
Activación del núcleo trigeminal en el tallo cerebral
[su_spacer size=”30″]
Esta alteración sumada a un menor umbral para el dolor y al procesamiento anormal de los impulsos nociceptivos son el terreno fisiopatológico de la cronificación de la migraña. La disfunción progresiva del sistema nociceptivo central como consecuencia de la repetición de crisis migrañosas, podría ser un mecanismo por el cual la migraña se convierte en un trastorno crónico.
En la migraña crónica existe una activación casi permanente del sistema trigeminovascular, con una muy importante participación del CGRP, cuya elevación en la sangre ha sido demostrado incluso en los períodos intercrisis. En un artículo reciente, hemos demostrado que un nivel de corte de CGRP en el plasma cubital de 44 pg/mL clasifica correctamente al 80% de los controles y al 90% de pacientes con migraña crónica, y que un nivel de CGRP superior a 70 pg/mL consigue diferenciar al 85% de los pacientes con migraña crónica frente a los pacientes con migraña episódicas.
[su_spacer size=”30″]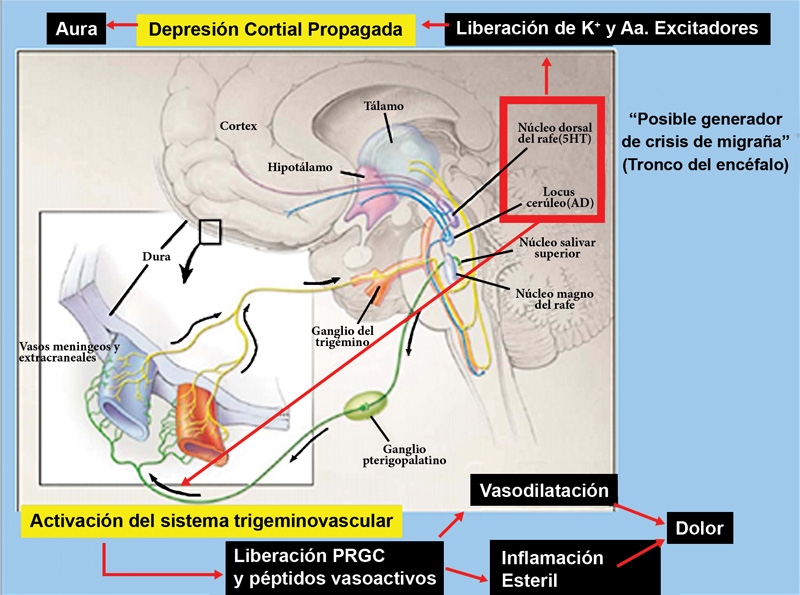
Integración de los mecanismos neurovasculares y la depresión cortical propagada
Referencias
- http://www.who.int/mediacentre/factsheets/fs277/es
- http://www.who.int/mental_health/who_altlas_headache_disorders.pdf?ua=1
- (Eikermann-Haerter K, Can A, Ayata C. Pharmacological targeting of spreading depression in migraine. Expert Rev Neurother2012; 12: 297-306)

